Wyszukaj w poradnikach
Nawracające infekcje
Krótka teoria
Nawracające infekcje dróg oddechowych są istotnym problemem u pacjentów, szczególnie w wieku przedszkolnym. Najczęściej w miarę rozwoju dziecka częstość nawrotów spada, jednak w niektórych przypadkach częste lub długotrwałe zachorowania mogą świadczyć o niedoborach odporności lub nieprawidłowościach anatomicznych układu oddechowego. W związku z tym należy zachować czujność i rozważyć poszerzenie diagnostyki u pacjentów z nawracającymi infekcjami dróg oddechowych.
Wywiad
- Jakie objawy zgłasza pacjent?
- typowe dla infekcji wirusowych – upośledzona drożność nosa, hiposmia, surowicza wydzielina z nosa, kichanie, ogólne osłabienie, suchy kaszel;
- typowe dla infekcji bakteryjnych – ropna wydzielina, wysoka gorączka >39 oC, silny ból głowy;
- typowe dla alergicznego nieżytu nosa – surowicza wydzielina, świąd, łzawienie, kichanie, podrażnienie oczu, często objawy skórne.
- Ile dni trwają objawy? – przedłużające lub niereagujące infekcje mogą świadczyć o nieprawidłowym leczeniu lub zaburzeniach immunologicznych/anatomicznych dróg oddechowych;
- Czy objawy reagują na leczenie? – infekcje niereagujące na długotrwałą antybiotykoterapię/wymagające antybiotykoterapii dożylnej mogą świadczyć o pierwotnych niedoborach odporności;
- Jak często u pacjenta występują infekcje układu oddechowego? – ≥4 infekcji wymagających antybiotyków w ciągu jednego roku (np. zapalenie zatok, zapalenie oskrzeli, zapalenie płuc, zapalenie ucha środkowego, zwłaszcza z perforacją) może świadczyć o pierwotnych niedoborach odporności;
- Jak poważne są infekcje układu oddechowego występujące u pacjenta? – ≥2 potwierdzone radiologicznie zapalenia płuc w ciągu 3 lat (szczególnie jeśli są na tyle poważne, że wymagają hospitalizacji i/lub dożylnego podawania antybiotyków lub związane z powolnym powrotem do zdrowia) mogą świadczyć o niedoborach odporności;
- Czy objawy infekcji występują cyklicznie, np. tylko na wiosnę? – cykliczne infekcje mogą świadczyć np. o podłożu alergicznym.;
- Czy to pierwsza taka infekcja, czy powtarza się po raz kolejny w ostatnim czasie? – kilka chorób o podobnym przebiegu w ostatnim czasie może świadczyć o nieprawidłowym leczeniu lub zaburzeniach układu odpornościowego;
- Czy w otoczeniu pacjenta przebywały w ostatnim czasie inne osoby chore? – nawracający charakter infekcji jest częściej obserwowany u pacjentów, którzy przebywają z osobami chorymi;
- Czy coś konkretnego wywołuje pogorszenie się objawów? Ekspozycja na czynniki drażniące? – niektóre leki (np. hormonalne), zapachy czy zmiany hormonalne mogą być przyczyną wazomotorycznego nieżytu nosa, inne (np. glikokortykosteroidy) mogą powodować wtórne zaburzenia odporności;
- Gdzie pracuje pacjent? – niektóre zawody obarczone są narażeniem na substancje drażniące układ oddechowy, które mogą nasilać objawy;
- Czy pacjent choruje na coś przewlekle (np. astma, bezdech senny, cukrzyca)? – niektóre choroby przewklekłe mogą prowadzić do wtórnych zaburzeń immunologicznych;
- Czy u pacjenta występują objawy towarzyszące? – w niedoborach odporności mogą występować np. przewlekłe biegunki;
- Czy w rodzinie pacjenta są przypadki niedoborów odporności? – rodzinny wywiad dotyczący zaburzeń immunologicznych zwiększa prawdopodobieństwo ich występowania u pacjenta.
Ocena kliniczna pacjenta
Obowiązuje ogólne badanie internistyczne, jednak wywiad powinien wskazać, które układy należy zbadać ze szczególną uważnością.
- Stan ogólny pacjenta i parametry życiowe:
- pomiar temperatury – wysoka gorączka sugeruje etiologię bakteryjną,
- ocena skóry – zmiany skórne sugerujące etiologię alergiczną: wyprysk, pokrzywka,
- pacjent w dobrym kontakcie/senny/apatyczny? – splątanie może świadczyć o zapaleniu płuc.
- Głowa i szyja:
- oglądanie nosa – należy wykluczyć malformacje sugerujące wady anatomiczne/guzy,
- rynoskopia przednia – obrzęknięta i blada błona śluzowa sugeruje etiologię alergiczną, obrzęknięta i żywoczerwona wskazuje na etiologię zapalną, najczęściej wirusową; charakter wydzieliny – surowicza sugeruje etiologię wirusową, ropna bakteryjną; wady anatomiczne – blade, obrzęknięte, pokryte śluzówką masy mogą sugerować polipy,
- oglądanie gardła – wydzielina ropna na tylnej ścianie gardła, migdałki powiększone/przekrwione/z nalotami sugerują etiologię bakteryjną (patrz: "Ból gardła", sekcja: Ocena kliniczna pacjenta),
- węzły chłonne - powiększone węzły chłonne ≥1 cm bolesne palpacyjnie z niezmienioną skórą są typowe w infekcji; niebolesne pakiety występują raczej w przewlekłym stanie zapalnym/procesie nowotworowym.
- Układ oddechowy:
- oglądanie – cechy duszności (przyspieszony oddech, zaangażowanie dodatkowych mięśni oddechowych, oddech przez zasznurowane usta, wypowiadane zdania są przerywane łapczywymi wdechami) – objawy alarmowe, mogą wskazywać na zapalenie płuc,
- osłuchiwanie – ściszenie szmeru pęcherzykowego, trzeszczenia mogą wskazywać na bakteryjne zapalenie płuc.
Tab. 1 Typowe objawy infekcji układu oddechowego o etiologii wirusowej i bakteryjnej
| Zakażenie | Objawy wskazujące na zakażenie wirusowe | Objawy wskazujące na zakażenie bakteryjne |
|---|---|---|
ostre zapalenie błony śluzowej nosa i zatok przynosowych | czas trwania objawów <10 dni | przebarwiona (ropna) wydzielina z nosa silny ból w obrębie twarzy gorączka podwyższone wartości markerów zapalnychponowne nasilenie objawów |
ostre zapalenie błony śluzowej gardła i migdałków podniebiennych | towarzyszący katar i/lub kaszel | wysięk ropny na migdałkachpowiększone i tkliwe węzły chłonne szyjne przedniebrak objawów ostrego nieżytu górnych dróg oddechowych (np. kataru, kaszlu)wysoka gorączka |
ostre zapalenie ucha środkowego | czas trwania <48 godzin | brak poprawy po 48 godzinach od wystąpienia objawów zakażenie u dzieci <2. roku życia wysoka gorączka bardzo silny ból uchawymioty |
ostre zapalenie oskrzeli | czas trwania objawów <10 dni | brak poprawy w ciągu 10 dni od wystąpienia objawów |
zapalenie płuc | najczęściej występuje u dzieci między 4. miesiącem a 4. rokiem życia | u dorosłych z założenia jest to infekcja bakteryjna |
Na podstawie: Diagnostyka i leczenie wybranych infekcji oraz stanów zapalnych dróg oddechowych. Wytyczne dla lekarzy POZ. Lekarz POZ 2021; 7 (5)
UWAGA! CZERWONA FLAGA
- Nasilona duszność, kaszel, stridor z podejrzeniem aspiracji ciała obcego do dróg oddechowych (szczególnie baterii zegarkowych, kilku magnesów) – pacjent powinien zostać skierowany w trybie pilnym do szpitala w celu wykonania bronchoskopii.
- Utrata masy ciała, nocne poty, krwioplucie, zmiana barwy głosu, chrypka, powiększenie węzłów chłonnych, widoczny guz płuca w RTG – podejrzenie nowotworu płuc/krtani – należy wystawić kartę DiLO ze skierowaniem do pulmonologa/laryngologa.
- Upośledzenie drożności nosa jednostronne, nawracające krwawienia, podejrzenie polipów lub skrzywienia przegrody nosa – skierowanie do laryngologa.
- Nawracające infekcje niepoddające się leczeniu, o ciężkim przebiegu, wywołane nietypowymi patogenami – diagnostyka w kierunku zaburzeń odporności (w zależności od podejrzewanej przyczyny – skierowanie do hematologa, alergologa, immunologa, specjalisty chorób zakaźnych).
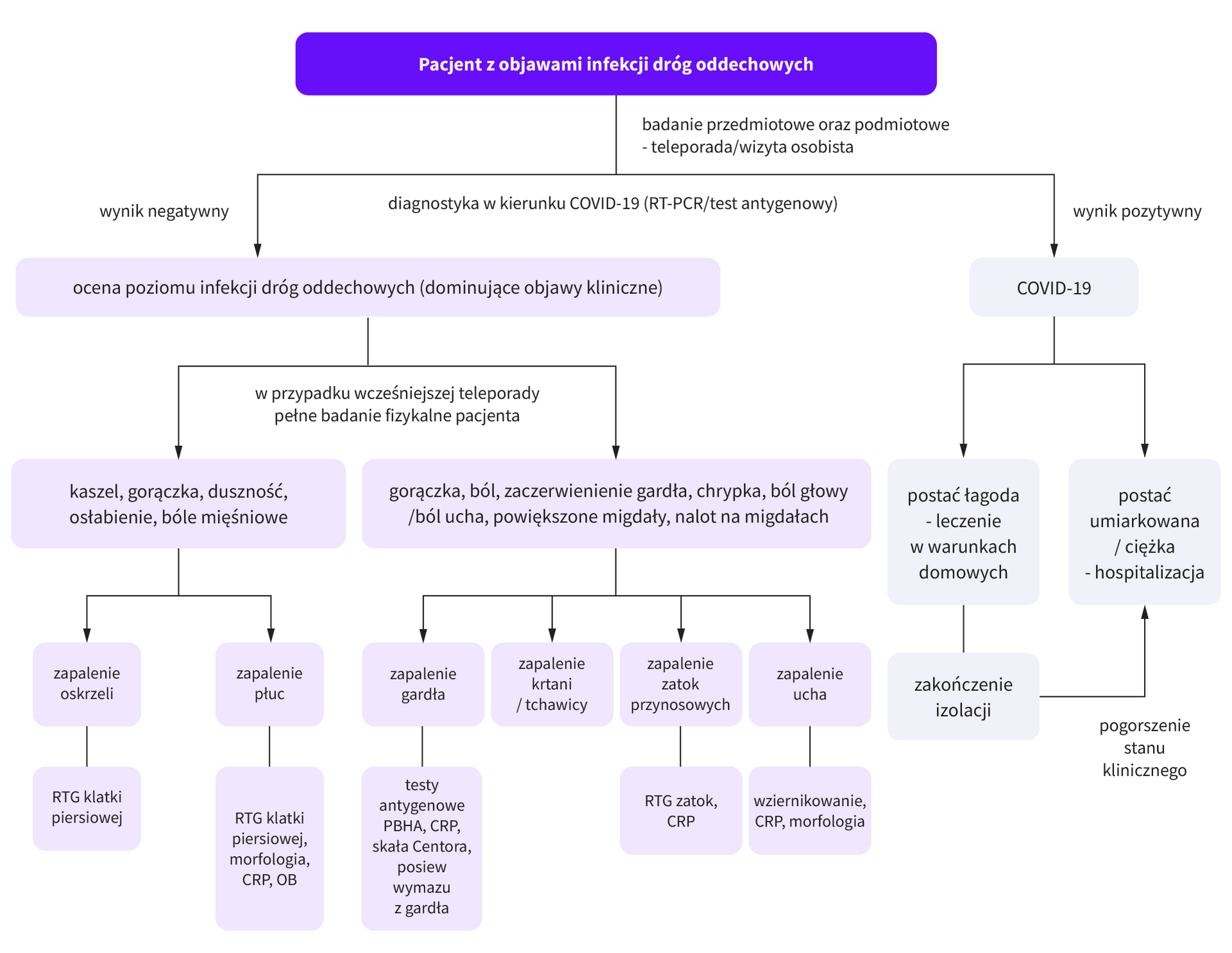
Postępowanie diagnostyczne
- Nawracające infekcje dróg oddechowych można rozpoznać na podstawie obrazu klinicznego.
- Badania pomocnicze:
- testy COMBO dostępne w POZ: RSV / COVID-19 / grypa A+B – ujemny wynik nie wyklucza rozpoznania infekcji, osoby zaszczepione również mogą chorować na te infekcje;
- morfologia krwi z rozmazem – zobacz “Interpretacja morfologii krwi”.
- Diagnostyka różnicowa:
- ostra białaczka;
- ostra choroba retrowirusowa;
- choroba alergiczna;
- procesy nowotworowe;
- infekcyjne zaostrzenie astmy lub przewlekłej choroby obturacyjnej płuc;
- pierwotne niedobory odporności.
UWAGA! Nigdy nie bagatelizuj nawracających u pacjenta infekcji – szukaj możliwych podłoży tego stanu, również w chorobach niezwiązanych z układem oddechowym (np. hematologicznych)!
Lista 10 alarmujących objawów u dzieci sugerujących pierwotne niedobory odporności (Jeffrey Modell Foundation)
- co najmniej 4 nowe zakażenia ucha w ciągu roku
- co najmniej 2 poważne zakażenia zatok przynosowych w ciągu roku
- stosowanie antybiotyku ≥2 mies. bez widocznej poprawy
- co najmniej 2 zapalenia płuc w ciągu roku
- brak przyrostu masy ciała bądź jej ubytek lub zahamowanie prawidłowego rozwoju dziecka
- nawracające, głębokie ropnie skóry lub innych narządów
- uporczywe pleśniawki w jamie ustnej lub zakażenia grzybicze skóry
- konieczność dożylnej antybiotykoterapii w przypadku zakażenia (antybiotyki w postaci doustnej są nieskuteczne)
- co najmniej 2 zakażenia tkanek głębokich (w tym sepsa)
- pierwotne niedobory odporności w rodzinie
Uwaga: Podejrzenie lub potwierdzony przypadek grypy wymaga zgłoszenia do powiatowej stacji sanitarno epidemiologicznej. Zgłoszeń dokonuje się zbiorczo, raz na tydzień przy użyciu formularza MZ-55.

Na podstawie: Diagnostyka i leczenie wybranych infekcji oraz stanów zapalnych dróg oddechowych. Wytyczne dla lekarzy POZ. Lekarz POZ 2021; 7 (5)
Uwaga: Podejrzenie lub potwierdzony przypadek grypy wymaga zgłoszenia do powiatowej stacji sanitarno epidemiologicznej. Zgłoszeń dokonuje się zbiorczo, raz na tydzień przy użyciu formularza MZ-55.
Zalecenia
Leczenie objawowe
- odpoczynek i nawadnianie doustne;
- leki przeciwbólowe i przeciwgorączkowe: paracetamol, niesteroidowe leki przeciwzapalne (nie stosuj salicylanów u dzieci poniżej 18. roku życia, mogą spowodować zespół Reye’a!);
- leki przeciwkaszlowe: np. dekstrometorfan, kodeina, lewodropropizyna można rozważyć w przypadku suchego, męczącego kaszlu;
- sól morska w sprayu i/lub ksylometazolina lub pseudoefedryna, gdy występuje nieżyt nosa (krótki czas stosowania, do 5 dni);
- glikokortykosteroidy donosowe: np. mometazon, w ostrym zapaleniu zatok przynosowych wykazują działanie przeciwzapalne, redukujące obrzęk błony śluzowej górnych dróg oddechowych i ułatwiające drenaż wydzieliny;
- leki doustne zawierające pseudoefedrynę: poprzez mechanizm obkurczający naczynia zmniejszają obrzęk błony śluzowej i w konsekwencji udrożniają górne drogi oddechowe;
- leki ułatwiające odkrztuszanie wydzieliny w drogach oddechowych, np. acetylocysteinę.
Profilaktyka
- szczepienie przeciwko grypie: 4-walentna inaktywowana szczepionka lub żywa atenuowana w postaci aerozolu donosowego (zarejestrowana do użytku u dzieci między 2. a 18. rokiem życia);
- szczepienie przeciwko COVID-19, RSV, pneumokokom, krztuścowi: patrz “Szczepienia u dorosłych”;
- suplementacja witaminy D zgodnie z aktualnymi zaleceniami;
- lizaty bakteryjne, np. Broncho-vaxom, jako produkty rozpadu/fragmenty komórek najczęstszych patogenów bakteryjnych wywołujących infekcje dróg oddechowych stymulują elementy układu odpornościowego – wykazują skuteczność w zapobieganiu infekcjom dróg oddechowych zarówno u dzieci, jak i u dorosłych;
- izolacja chorych: pacjent powinien unikać kontaktu z innymi przez 7 dni od początku objawów lub do 24 h od ustąpienia objawów, jeżeli trwają one ponad tydzień;
- obowiązują podstawowe zasady higieny: noszenie maseczki przez osoby chore, częste mycie rąk, zasłanianie ust chusteczką higieniczną w trakcie kaszlu i kichania.
Przykładowa wizyta
Wywiad
30-letnia nauczycielka wychowania przedszkolnego zgłosiła się do lekarza podstawowej opieki zdrowotnej po raz 5 w ciągu 2 miesięcy z objawami infekcji GDO. Pacjentka zgłasza silny ból gardła, odynofagię, osłabienie, bóle mięśniowe i gorączkę. Kaszel i katar neguje. Objawy zaczęły się nagle, dzień wcześniej i stopniowo się zaostrzają. W przedszkolu od kilku tygodni panuje sezon infekcyjny, a rodzice podopiecznych skarżą się na wysięk z nosa i osłabienie u dzieci, a u niektórych ból brzucha, wymioty, łagodną biegunkę. Pacjentka nie choruje przewlekle, nie pali. Alergie i uczulenia neguje.
Badanie przedmiotowe
Pacjentka w stanie ogólnym dobrym, zorientowana auto- i allopsychicznie. Temperatura 38,5 oC, BP 115/65 mmHg, HR 102/min, RR 16/min, sat. 98%. Błona śluzowa gardła zaczerwieniona, wybroczyny na podniebieniu, wysięk na migdałkach podniebiennych, powiększone i tkliwe węzły chłonne podżuchwowe i przednie szyjne. Nie stwierdzono innych odchyleń w badaniu fizykalnym. W skali Centora 4 pkt. Wykonano szybki test diagnostyczny w kierunku anginy paciorkowcowej – wynik dodatni.
Zalecenia i leczenie
Na podstawie badania podmiotowego i przedmiotowego rozpoznano anginę paciorkowcową. Pacjentce zalecono fenoksymetylopenicylinę w dawce 4,5 mln IU/dobę – 1,5 mln IU 3x/dobę (co 8 h). Zalecono odpoczynek i przyjmowanie dużej ilości płynów – ok. 2l/d, a w przypadku zaostrzenia objawów – kontakt z lekarzem. Wystawiono zwolnienie lekarskie na okres 7 dni. W związku z obecnym przebiegiem infekcji bakteryjnej i ich nawracającym charakterem oraz środowiskiem pracy mogącym wpływać na częstość zakażeń zaproponowano lek wspomagający przy leczeniu zakażeń układu oddechowego – Broncho-vaxom, 1 kaps. raz/dobę, na czczo do czasu ustąpienia objawów zakażenia, ale co najmniej przez 10 dni.
Zalecono również, aby po ustąpieniu objawów, powtórzyć terapię lekiem Broncho-vaxom, który zawiera lizaty bakteryjne, według schematu: przez 3 kolejne miesiące 1 kaps. raz/dobę, na czczo przez 10 kolejnych dni w miesiącu, w celu pobudzenia mechanizmów naturalnej obrony organizmu i wzmocnieniu układu odpornościowego.
Kody ICD-10
Choroby oka i przydatków oka, ucha i wyrostka sutkowatego
Choroby układu oddechowego
Referencje:
- Szczukocka-Zych, A., & Makowska, M. Profilaktyka i leczenie nawracających infekcji górnych dróg oddechowych u dzieci. Pediatr Dypl 2018.
- Bernatowska, E., Feleszko, W., & Cukrowska, B. Immunomodulacja w wieku rozwojowym w praktyce lekarza podstawowej opieki zdrowotnej – fakty i mity. Pediatr Dypl 2013;17(1):27-37.
- Approach to the adult with recurrent infections. UpToDate. https://www.uptodate.com/contents/approach-to-the-adult-with-recurrent-infections [ostatni dostęp: 08.02.2025]
- Diagnostyka i leczenie wybranych infekcji oraz stanów zapalnych dróg oddechowych. Wytyczne dla lekarzy POZ. Lekarz POZ 2021; 7 (5)
- Bush A. (2009). Recurrent respiratory infections. Pediatric clinics of North America, 56(1), 67–x. https://doi.org/10.1016/j.pcl.2008.10.004
- Babicki, M., & Pokorna-Kałwak, D. Jak skutecznie i bezpiecznie leczyć infekcje bakteryjne dróg oddechowych u dzieci?. Lekarz POZ. 2022;8(5).
- Adamkiewicz-Drożyńska, E., Adamowicz-Salach, A., & Albrecht, K. Podręcznik pediatrii. Medycyna Praktyczna; 2025. [ostatni dostęp: 08.02.2025]
- Charakterystyka produktu leczniczego Broncho-Vaxom
- Cazzola, M., Anapurapu, S., & Page, C. P. (2012). Polyvalent mechanical bacterial lysate for the prevention of recurrent respiratory infections: a meta-analysis. Pulmonary pharmacology & therapeutics, 25(1), 62–68. https://doi.org/10.1016/j.pupt.2011.11.002.


