Wyszukaj w poradnikach
Zmęczenie. Osłabienie
Krótka teoria
Klinicznie istotne zmęczenie charakteryzuje się trzema komponentami:
- ogólne osłabienie (“Mam trudność z rozpoczynaniem aktywności”),
- szybka męczliwość (“Trudno mi ukończyć aktywność”),
- trudności koncentracyjne, kłopoty z pamięcią.
Podział zmęczenia:
- ostre – trwające <1 miesiąca,
- podostre – trwające 1-6 miesięcy,
- przewlekłe – trwające >6 miesięcy.
Ważne jest określenie, co pacjent rozumie przez „zmęczenie” – może ono obejmować osłabienie mięśni, brak energii lub nadmierną senność.
Wywiad
W przypadku zmęczenia, często prawdopodobną diagnozę można postawić już na podstawie wywiadu. Kluczowe jest określenie jego charakteru i potencjalnych przyczyn:
- Czy występują objawy sugerujące konkretne przyczyny?
- przyczyny kardiologiczne – ból w klatce piersiowej, duszność;
- przyczyny pulmonologiczne – duszność, kaszel;
- przyczyny infekcyjne – kaszel, nieżyt górnych dróg oddechowych, gorączka;
- zakażenie układu moczowego (ZUM) – problemy dyzuryczne, ból brzucha;
- niedokrwistość – zawroty głowy, tachykardia, bladość;
- przewlekłe zapalenie wątroby – żółtaczka, bóle w prawej okolicy podżebrowej, zmniejszone łaknienie;
- nieswoiste zapalenia jelit – biegunka/zaparcia, ból brzucha, krew w kale, utrata masy ciała;
- przyczyny reumatologiczne – zmiany skórne, bóle lub obrzęk stawów, bóle mięśni;
- niedoczynność tarczycy – zaparcia, przyrost masy ciała, zaburzenia miesiączkowania;
- hiperkalcemia – wielomocz, nudności/wymioty;
- cukrzyca – utrata masy ciała, polidypsja, poliuria;
- niedoczynność nadnerczy – utrata łaknienia, nudności/wymioty, zasłabnięcia;
- hiperkortyzolemia – zmiana dystrybucji tkanki tłuszczowej (otyłość centralna, “bawoli kark”, “twarz księżycowata”), skłonność do siniaczenia, czerwonosine rozstępy, podatność na infekcje;
- niedoczynność przysadki – objawy niedoczynności gruczołów obwodowych (tarczycy, nadnerczy, gonad);
- limfadenopatia – wyczuwalne powiększone węzły chłonne;
- borelioza – ukąszenie przez kleszcza w wywiadzie, rumień wędrujący;
- gruźlica – narażenie na kontakt z osobą chorą, podróż na tereny endemiczne, immunosupresja w wywiadzie;
- choroba nowotworowa – gorączka, nocne poty, utrata masy ciała;
- zaburzenia depresyjne – obniżenie nastroju, apatia, anhedonia, problemy ze snem, utrata zainteresowań, płaczliwość;
- choroby neurologiczne – objawy neurologiczne takie jak zaburzenia chodu i motoryki, zaburzenia czucia, niedowłady, zaburzenia widzenia, inne objawy ogniskowe.
- Czy pacjent leczy się z powodu chorób przewlekłych? – zaostrzenie dotychczas kontrolowanej choroby może być przyczyną zmęczenia i osłabienia.
- Czy pacjent wiąże pojawienie się zmęczenia z jakimś wydarzeniem? – może to naprowadzić na właściwą diagnozę.
- Czy natężenie zmęczenia jest stabilne? Jak zmienia się w ciągu dnia? Czy coś nasila/zmniejsza zmęczenie? – w przypadku zaburzeń depresyjnych pacjenci najgorzej czują się zwykle rano, w późniejszych godzinach ich samopoczucie się poprawia; zmęczenie spowodowane substancjami zazwyczaj jest stałe – nie jest związane z wysiłkiem, nie zmniejsza się po odpoczynku; pacjent z obturacyjnym bezdechem sennym jest zwykle śpiący cały dzień; zmęczenie podczas wysiłku może sugerować przyczynę kardiologiczną lub pulmonologiczną.
- Jak zmęczenie oddziałuje na życie pacjenta? Czy jest samodzielny, chodzi do pracy, może zadbać o siebie, rodzinę i dom?
- Czy w ostatnim czasie pacjent doznał upadku lub urazu głowy?
- Czy pacjent ma problemy ze snem? Jakie? – zmęczenie i senność w ciągu dnia mogą być objawami obturacyjnego bezdechu sennego, trudności w zasypianiu mogą sugerować zaburzenia lękowe, budzenie się bardzo wcześnie rano i niemożność zaśnięcia z powrotem może być związana z zaburzeniami depresyjnymi.
- Czy pacjent chrapie w nocy? – należy wykluczyć obturacyjny bezdech senny (jeśli to możliwe, uzyskać informacje od rodziny lub osoby partnerskiej).
- Czy występuje obniżona tolerancja wysiłku, kaszel, w wywiadzie palacz? – podejrzenie POChP.
- Czy pacjent stosuje dietę wegetariańską/wegańską? – należy wykluczyć niedokrwistość z niedoboru witaminy B12.
- Jaki pacjent ma nastrój? Czy w ostatnim czasie się on pogorszył? – ocena stanu psychicznego, głównie pod kątem depresji, otępienia, somatyzacji (do oceny stopnia nasilenia depresji można użyć Kwestionariusza PHQ-9), wynik >4 punkty świadczy o występowaniu depresji.
- Jakie leki pacjent przyjmuje? – wykluczyć używanie benzodiazepin, narkotycznych analgetyków, leków przeciwdepresyjnych, leków antyhistaminowych, kortykosteroidów czy środków chemioterapeutycznych – zmęczenie spowodowane substancjami zazwyczaj jest stałe (nie jest związane z wysiłkiem, nie zmniejsza się po odpoczynku).
- Czy pacjent nadużywa alkoholu? – również w przeszłości (podejrzenie zespołu odstawiennego);
- W przypadku kobiet: kiedy była ostatnia konsultacja ginekologiczna? Kiedy była ostatnia miesiączka? – zmęczenie w wyniku menopauzy/ciąży;
- Czy pacjent podróżował w ostatnim okresie? – zmęczenie spowodowane podróżami, “jetlag”.
- Czy pacjent jest aktywny zawodowo? Czym się zajmuje? – zmęczenie może być spowodowane ciężką pracą fizyczną (zwłaszcza u osób w starszym wieku) lub umysłową.
- Jaki pacjent prowadzi tryb życia? – nieregularny tryb życia może nasilać zmęczenie, brak aktywności fizycznej i nieodpowiednia dieta również.
- Jak wygląda sytuacja rodzinna pacjenta? – zmęczenie może być objawem somatycznym zaburzeń psychicznych.
Ocena kliniczna pacjenta
Obowiązuje ogólne badanie internistyczne, jednak wywiad powinien wskazać, które układy należy zbadać ze szczególną uważnością.
- Ocena stanu ogólnego:
- wzrost, masa ciała, wyliczenie BMI – diagnostyka otyłości;
- ocena orientacji auto- i allopsychicznej (czas, miejsce, wiek, nazwisko); czy pacjent jest zadbany? – wykluczyć zaburzenia psychiczne i neurologiczne (np. początki stwardnienia rozsianego);
- ocena skóry:
- przebarwienia, bielactwo – niedoczynność nadnerczy (pierwotna, wtórna);
- bladość – niedokrwistość;
- żółtaczka – niedokrwistość hemolityczna, zapalenie wątroby, kamica przewodowa;
- rumień okolicy twarzy/nadwrażliwość na słońce/wysypka/owrzodzenia – toczeń rumieniowaty;
- rumień dłoniowy/pajączki naczyniowe/utrata owłosienia pachowego/łonowego – przewlekła choroba wątroby, pierwotne zapalenie dróg żółciowych, pierwotne stwardniające zapalenie dróg żółciowych;
- temperatura ciała – wykluczenie infekcji;
- ocena limfadenopatii.
- Głowa i szyja:
- ocena spojówek: bladość – może sugerować anemię, zażółcenie – żółtaczkę; suchość i brak produkcji łez – zespół Sjögrena;
- badanie palpacyjne tarczycy: powiększenie, asymetria, guzki, szmer naczyniowy nad tarczycą;
- ocena migdałków: powiększenie, zaczerwienienie migdałków, naloty – wykluczyć infekcję górnych dróg oddechowych;
- rumień motyli – charakterystyczny dla tocznia rumieniowatego układowego,
- exophthalmos (wytrzeszcz) – nadczynność tarczycy (choroba Gravesa–Basedowa).
- Układ oddechowy:
- zmiany osłuchowe – astma oskrzelowa (świsty), wykluczyć infekcję dolnych dróg oddechowych, w tym zapalenie płuc (rzężenia, furczenia).
- Układ krążenia:
- ocena ciśnienia i tętna – wykluczyć nadciśnienie (może sugerować bezdech nocny lub chorobę nerek) i niemiarowość tętna; bradykardia – niedoczynność tarczycy, tachykardia – nadczynność tarczycy, niedokrwistość;
- osłuchiwanie serca – czy obecne są szmery sercowe – ocena głośności w skali Levine’a.
- Jama brzuszna:
- bolesność, wyczuwalne masy;
- wodobrzusze, hepatosplenomegalia – przewlekła choroba wątroby, choroba rozrostowa.
- Układ szkieletowo-mięśniowy:
- bóle, obrzęki kostno-stawowe – wykluczyć choroby reumatyczne, takie jak RZS czy toczeń rumieniowaty układowy;
- palce pałeczkowate.
- Układ nerwowy:
- objawy oponowe – wykluczenie zapalenia opon mózgowych;
- ocena chodu, siły mięśniowej, czucia, zakres ruchów w kończynach (przy podejrzeniu zaburzeń neurologicznych).
UWAGA! CZERWONA FLAGA!
Zmęczenie, któremu towarzyszą:
- nocne poty, świąd, limfadenopatia, nawracające infekcje, hepatosplenomegalia, duszność, krwawienie/siniaczenie, ból kostny, ból po alkoholu – podejrzenie choroby rozrostowej – wystaw kartę DiLO i skieruj na oddział hematologiczny;
- osłabienie kończyn, zaburzenia widzenia, nagłe bóle głowy – pilnie skieruj pacjenta do poradni neurologicznej;
- gorączka, nocne poty, bóle mięśniowe, szmer nad sercem – możliwe zapalenie wsierdzia – pilnie skieruj pacjenta do oddziału kardiologicznego.
Postępowanie diagnostyczne
Przede wszystkim empatia w stosunku do pacjenta – zrozumienie, że zmęczenie jest dla niego dużym, codziennym problemem.
Badania podstawowe
- Badania laboratoryjne:
- morfologia krwi obwodowej z rozmazem – niedokrwistość: dalsze badania (żelazo, ferrytyna, TIBC), jeśli niedokrwistość niedoborowa – wdrożenie suplementacji;
- glukoza na czczo – hipoglikemia, hiperglikemia – ocena wyrównania cukrzycy, ewentualnie modyfikacja leczenia,
- GFR, kreatynina, mocznik – ocena czynności nerek – skierowanie do poradni nefrologicznej w przypadku niskich wartości GFR (konieczne, gdy 30 ml/min/1,73 m2);
- ALT, AST, GGTP, bilirubina – podejrzenie przewlekłej choroby wątroby – skierowanie do poradni chorób wątroby w przypadku nieprawidłowości;
- TSH – ocena funkcji tarczycy;
- elektrolity (sód, potas, wapń) – modyfikacja diety, suplementacja, ocena leczenia dotychczasowymi lekami i ewentualna zmiana:
- hiperkalcemia: najczęstszymi przyczynami są nadczynność przytarczyc i nowotwory – leczenie chirurgiczne; może także wystąpić w przebiegu zatrucia witaminą D.
- USG jamy brzusznej.
- Obniżony nastrój, problemy ze snem, anhedonia, spadek zainteresowania i aktywności codziennej przez więcej niż 14 dni – podejrzenie depresji.
Rozszerzenie badań podstawowych
- RTG klatki piersiowej – wykluczenie zapalenia płuc, choroby nowotworowej obejmującej płuca/śródpiersie.
- EKG – ocena występowania bradykardii.
- fT3, fT4 – w przypadku podejrzenia chorób tarczycy i nieprawidłowego wyniku TSH.
- HIV, testy w kierunku HBV i HCV – zwłaszcza w przypadku ryzyka ekspozycji: zlecić badania prywatnie lub skierować do poradni chorób zakaźnych.
- CRP, OB – podwyższenie może sugerować przewlekłą infekcję, choroby reumatyczne (np. zapalenia naczyń, fibromialgię).
- RF (czynnik reumatoidalny), anty-ACPA (przeciwciała antycytrulinowe) – podejrzenie RZS.
- Kwas foliowy, wit. B12, ferrytyna – podejrzenie anemii niedoborowej.
- Jeśli pacjent >50. r.ż. i ostatnia kolonoskopia >10 lat temu lub nigdy – skierowanie na badanie lub zachęcenie do udziału w programie profilaktycznym dla osób w wieku 50-65 lat lub 40-49 lat, jeśli u najbliższych krewnych pacjenta rozpoznano nowotwór jelita grubego.
- kobiety 45–74. r.ż. i ostatnia mammografia >2 lat temu – programy profilaktyczne w ramach badań przesiewowych.
Zalecenia
- Jeśli zmęczenie spowodowane jest stresującym wydarzeniem/zmianą życiową – empatyczne podejście, skierować do poradni psychologicznej, przedstawić zasady higieny snu, wizyta kontrolna po 1-3 miesiącach.
- Jeśli zmęczenie spowodowane włączeniem nowego leczenia lub używkami – zmiana leczenia/odstawienie substancji, skierowanie do odpowiednich poradni uzależnień.
- Skierowanie do poradni specjalistycznej, jeśli:
- infekcje oporne na standardowe leczenie;
- wykryta/źle kontrolowana nadczynność lub niedoczynność tarczycy, podejrzenie innych zaburzeń endokrynologicznych (niedoczynność kory nadnerczy, zespół Cushinga);
- ciężkie zaburzenia psychiczne;
- podejrzenie choroby rozrostowej – wystawienie karty DiLO;
- podejrzenie zaburzeń kardiologicznych, zwłaszcza zapalenia wsierdzia,
- podejrzenie celiakii/choroby zapalnej jelit/innej choroby przewodu pokarmowego.
- Jeśli osoba starsza przestała być samodzielna – pomoc w organizacji opieki społecznej – dom pomocy społecznej (DPS), miejski ośrodek pomocy społecznej (MOPS).
- Diagnoza bezdechu sennego – skierowanie do poradni bezdechu sennego / leczenie otyłości, konieczne wykonanie polisomnografii.
- Nadmierna aktywność fizyczna i nadmierny odpoczynek zaostrzają zmęczenie. Zalecany wysiłek o umiarkowanym natężeniu ok. 70% limitu wysiłku.
- Jeśli brak odchyleń w badaniach – wizyta kontrolna za 3 miesiące i powtórzenie badań podstawowych.
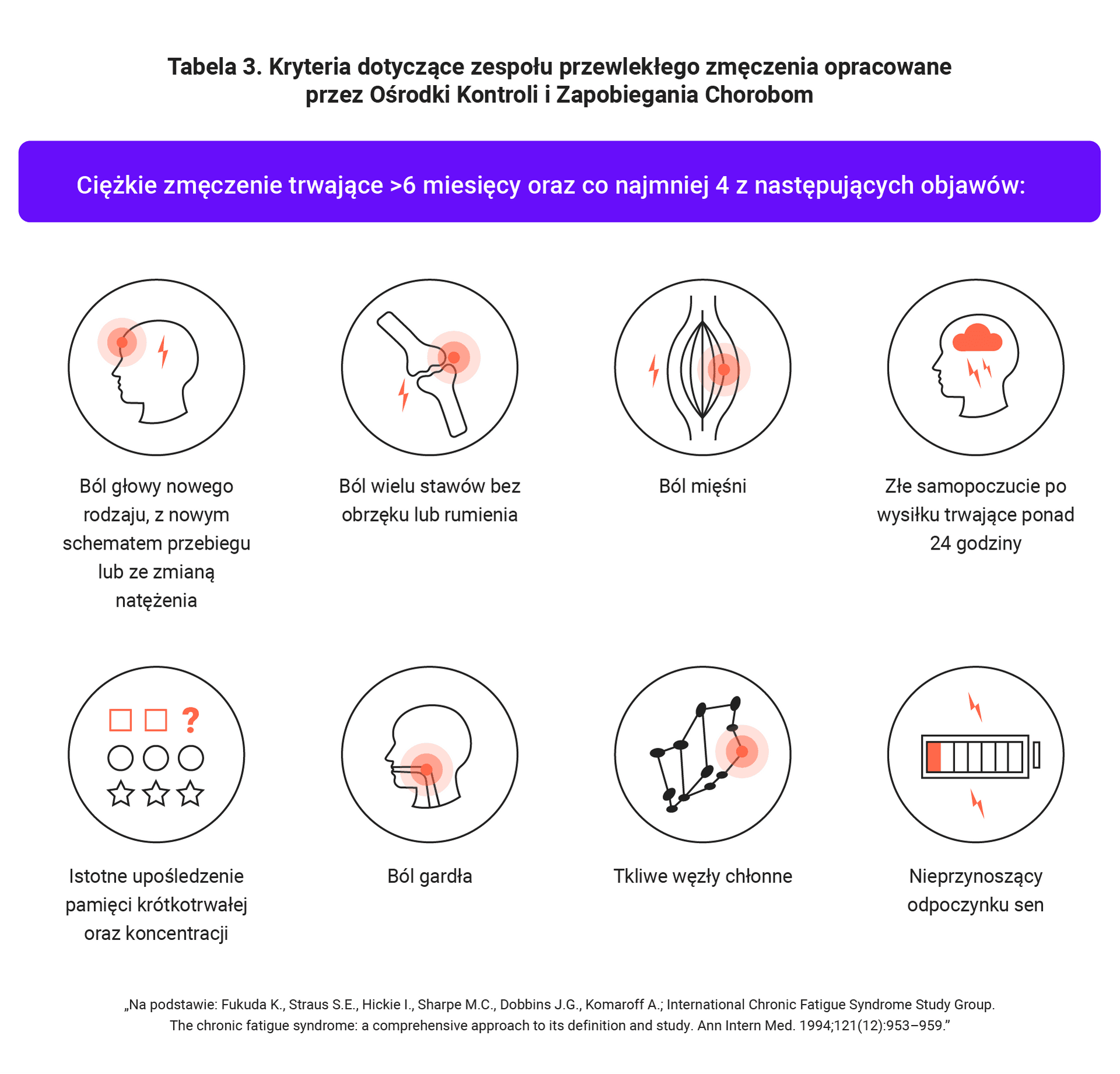
Jeśli po 6 miesiącach nadal brak odchyleń w badaniach i uchwytnej przyczyny, a zmęczenie nie ustępuje – podejrzenie zespołu przewlekłego zmęczenia/idiopatycznego zmęczenia przewlekłego – zasugerowanie wizyty w poradni psychologicznej (terapia poznawczo-behawioralna / terapia wysiłkowa / leczenie przeciwdepresyjne).
Przykładowa wizyta
Wywiad
Kobieta, 42 lata, zgłasza przemęczenie od około 6 miesięcy, niespecyficzne bóle głowy występujące kilka razy w tygodniu, ból brzucha ustępujący po wypróżnieniu oraz ból kręgosłupa w odcinku lędźwiowym. Neguje podwyższoną temperaturę, nudności, biegunkę, krew w stolcu oraz utratę masy ciała.
Omówiono badania przesiewowe – w wywiadzie rodzinnym występuje choroba tarczycy u matki (pacjentka nie pamięta dokładnie, ale przypuszcza, że to niedoczynność) oraz nowotwór piersi u babci. Podaje, że chrapie w nocy i ma problemy ze snem (częste wybudzenia nocne i poranne zmęczenie). Nie zgłasza innych dolegliwości. Nie przyjmuje leków na stałe, nie zgłasza alergii ani uczuleń na leki.
Badanie przedmiotowe
Stan ogólny dobry. Pacjentka z zachowanym kontaktem słowno-logicznym. Temperatura ciała 36,6 °C. Skóra czysta, bez wykwitów, prawidłowo ucieplona. Gardło blade, migdałki bez nalotów, śluzówki różowe. Węzły chłonne podżuchwowe niewyczuwalne palpacyjnie. Osłuchowo nad oboma polami płucnymi szmer pęcherzykowy prawidłowy. Opukowo bez zmian. Tony serca czyste, HR 80/min. RR 140/85 mmHg. Brzuch miękki, niebolesny w czasie badania palpacyjnego, bez oporów patologicznych, perystaltyka prawidłowo słyszalna. Objawy otrzewnowe ujemne. Objaw Goldflama obustronnie ujemny. Brak obrzęków obwodowych. Neurologicznie bez odchyleń. Zakres ruchów biernych i czynnych kończyn stosowny do wieku. BMI 35 kg/m2.
W EKG – normogram, rytm zatokowy miarowy o częstości 85/min, bez cech świeżego niedokrwienia.
Zalecenia i leczenie
Zlecono:
- RTG klatki piersiowej w projekcji bocznej i AP,
- badania laboratoryjne: morfologia krwi obwodowej z rozmazem, CRP, badanie ogólne moczu, glukoza, lipidogram, AST, ALT, GGTP, kreatynina, kwas moczowy, TSH.
Kontrola z wynikami badań.
W przypadku pogorszenia stanu zdrowia lub nieustępowania objawów konieczna jest pilna konsultacja lekarska.
Dodatkowe zalecenia:
- Regularny pomiar ciśnienia tętniczego (przez co najmniej 7 dni, w pozycji siedzącej po 15-20 minutach odpoczynku, mankiet o szerokości 2/3 ramienia, kończyna górna ułożona na wysokości serca, 2 pomiary rano po 1-2 minutach przerwy oraz 2 pomiary wieczorem).
- Dieta o obniżonej zawartości cholesterolu oraz regularna aktywność fizyczna.
- Konsultacja specjalistyczna w celu oceny możliwego obturacyjnego bezdechu sennego.
Zalecenia dotyczące higieny snu:
- Kładzenie się do łóżka tylko w przypadku odczuwania zmęczenia.
- Wykorzystywanie sypialni wyłącznie do spania i współżycia.
- W przypadku trudności z zaśnięciem przez 20 minut, wstanie i wrócenie do łóżka po ponownym odczuciu zmęczenia.
- Utrzymywanie stałych godzin zasypiania i wstawania.
- Unikanie drzemek w ciągu dnia.
- Unikanie używek, takich jak kawa, alkohol, papierosy i inne stymulanty.
- Regularne uprawianie aktywności fizycznej, ale unikanie ćwiczeń późnym wieczorem.
Zalecono suplementację preparatem ALAnerv ON w dawce 1-2 kaps./dobę; alternatywnie wskazano możliwość zastosowania melatoniny lub doksylaminy 12,5 mg w dawce 1-2 tabl.
Ze względu na otyłość i podwyższone ciśnienie tętnicze wskazana dalsza diagnostyka zespołu metabolicznego. W przypadku stwierdzenia zaburzeń lipidowych lub hiperglikemii konieczne dalsze działania diagnostyczno-terapeutyczne.
Kody ICD-10
Nowotwory in situ
Zaburzenia wydzielania wewnętrznego, stanu odżywienia i przemiany metabolicznej
Zaburzenia psychiczne i zaburzenia zachowania
Choroby układu nerwowego
Choroby układu mięśniowo-szkieletowego i tkanki łącznej
Objawy, cechy chorobowe oraz nieprawidłowe wyniki badań klinicznych i laboratoryjnych niesklasyfikowane gdzie indziej
Referencje
- Latimer, K. M., Gunther, A., & Kopec, M. (2023). Fatigue in Adults: Evaluation and Management. American family physician, 108(1), 58–69.
- Maisel, P., Baum, E., & Donner-Banzhoff, N. (2021). Fatigue as the Chief Complaint–Epidemiology, Causes, Diagnosis, and Treatment. Deutsches Arzteblatt international, 118(33-34), 566–576. https://doi.org/10.3238/arztebl.m2021.0192
- Strand, E. B., Nacul, L., Mengshoel, A. M., Helland, I. B., Grabowski, P., Krumina, A., Alegre-Martin, J., Efrim-Budisteanu, M., Sekulic, S., Pheby, D., Sakkas, G. K., Sirbu, C. A., Authier, F. J., & European Network on ME/CFS (EUROMENE) (2019). Myalgic encephalomyelitis/chronic fatigue Syndrome (ME/CFS): Investigating care practices pointed out to disparities in diagnosis and treatment across European Union. PloS one, 14(12), e0225995. https://doi.org/10.1371/journal.pone.0225995
- Kidney Disease: Improving Global Outcomes (KDIGO) CKD Work Group (2024). KDIGO 2024 Clinical Practice Guideline for the Evaluation and Management of Chronic Kidney Disease. Kidney international, 105(4S), S117–S314. https://doi.org/10.1016/j.kint.2023.10.018
- Fukuda, K., Straus, S. E., Hickie, I., Sharpe, M. C., Dobbins, J. G., & Komaroff, A. (1994). The chronic fatigue syndrome: a comprehensive approach to its definition and study. International Chronic Fatigue Syndrome Study Group. Annals of internal medicine, 121(12), 953–959. https://doi.org/10.7326/0003-4819-121-12-199412150-00009
- Wilk, M., & Łoza, B. (2018). Zespół przewlekłego zmęczenia. Neuropsychiatria. Przegląd Kliniczny, 10(1), 12–17. https://journalsmededu.pl/index.php/neuropsych/article/view/1399
- Chang, H. H., Chen, Y. M., Liou, T. H., & Hu, G. C. (2023). The beneficial effect of physical exercise on cancer-related fatigue: A systematic review and meta-analysis. Frontiers in Psychology, 14, 1132992.https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9883329/https://doi.org/10.3389/fpsyg.2023.1132992
- National Institute for Health and Care Excellence (NICE). (2021). Myalgic encephalomyelitis (or encephalopathy)/chronic fatigue syndrome: diagnosis and management (NICE Guideline NG206). NICE.https://www.nice.org.uk/guidance/ng206
- Larun, L., Brurberg, K. G., Odgaard-Jensen, J., & Price, J. R. (2017). Exercise therapy for chronic fatigue syndrome. Cochrane Database of Systematic Reviews, (4), https://doi.org/10.1002/14651858.CD003200.pub7


