Wyszukaj w poradnikach
Zapalenie naczyń krwionośnych
Krótka teoria
Zapalenia naczyń krwionośnych reprezentują heterogenną grupę jednostek chorobowych, których wspólną cechą jest występowanie nacieków zapalnych i martwicy w ścianach naczyń, a więc ich uszkodzenie. Różnią się one między sobą czasem trwania choroby, zajęciem określonych narządów i układów. Ponadto, niektóre z nich przebiegają pod postacią nawrotów i remisji, a inne wystąpią tylko raz w życiu pacjenta. Obraz kliniczny i przebieg choroby są warunkowane przez stopień nasilenia tych chorób w poszczególnych narządach. Jak w praktyce klinicznej odróżnić poszczególne jednostki z kręgu vasculitis? Jakie objawy powinny zwrócić szczególną uwagę?
Podział zapaleń naczyń
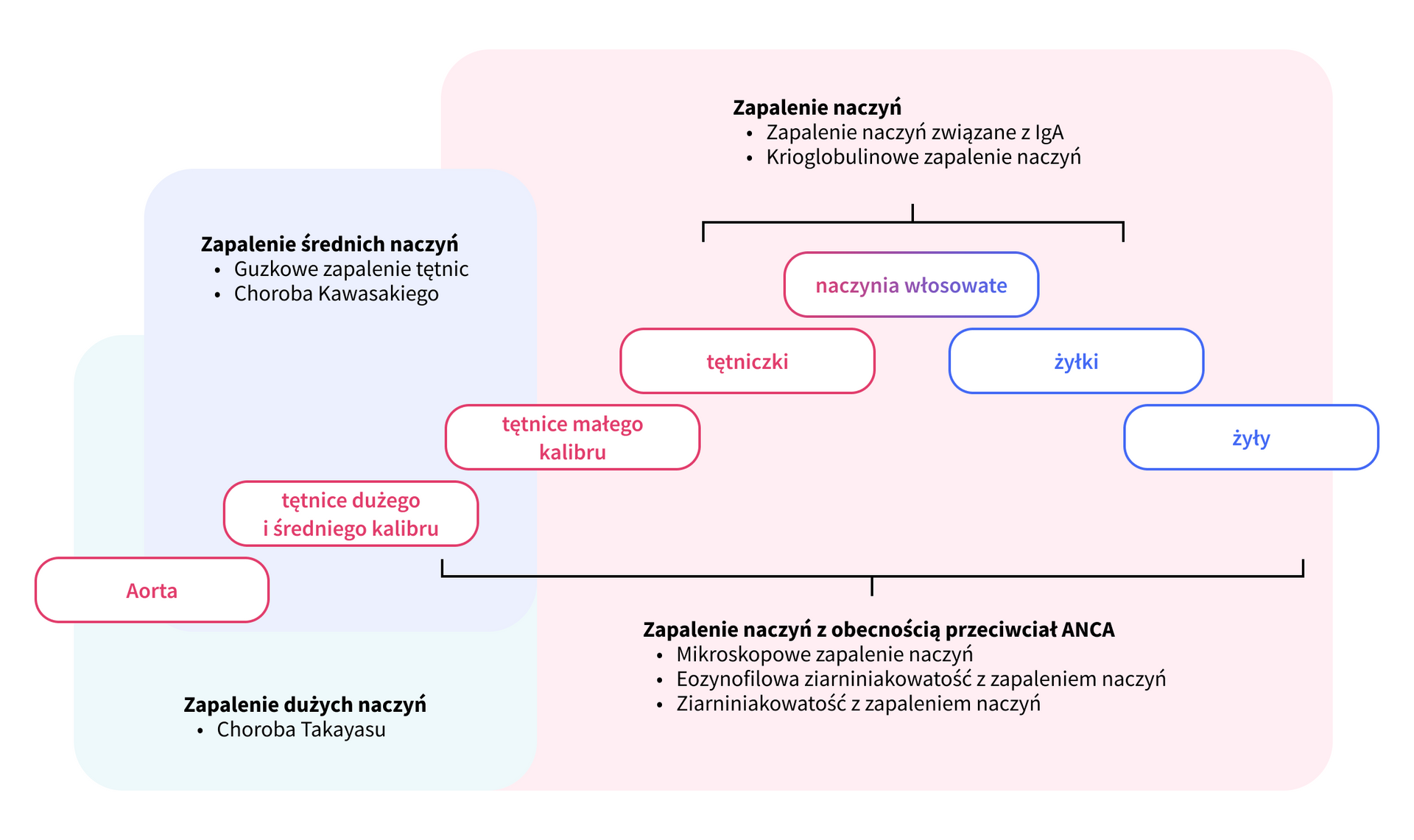
Istnieje wiele rodzajów zapalenia naczyń. Biorąc pod uwagę ich heterogenny charakter, można dokonać ich klasyfikacji na różne sposoby:
- ze względu na etiologię:
- infekcyjne lub nieinfekcyjne,
- pierwotne lub wtórne,
- ze względu na wielkość zajętych naczyń:
- zapalenie dużych naczyń,
- zapalenie średnich naczyń,
- zapalenie małych naczyń.
Choroba Takayasu (martwicze zapalenie tętnic)
Choroba Takayasu, znana również jako choroba bez tętna, to zapalenie, które toczy się głównie w obrębie ściany aorty (zwłaszcza piersiowej) oraz jej gałęzi. Sporadycznie może dotyczyć także innych naczyń. Taki lokalny stan zapalny prowadzi do zwężenia światła tętnicy oraz do powstania miejscowych zaburzeń przepływu krwi i w konsekwencji do określonych objawów. Chorobie może towarzyszyć rumień guzowaty. Rozpoznanie stawia się na podstawie kryteriów klasyfikacyjnych opracowanych przez American College of Rheumatology w 1990 roku.
| Objaw | Lokalizacja zmian zapalnych |
|---|---|
brak tętna na kończynach górnych lub tętno asymetryczne | łuk aorty i jej wczesne odgałęzienia |
kartodynia (ból/tkliwość wzdłuż zajętych naczyń szyi) | tętnica szyjna wspólna |
chromanie kończyn górnych, chromanie żuchwy, chromanie przestankowe kończyn dolnych | łuk aorty i jej wczesne odgałęzienia,tętnica szyjna zewnętrzna i skroniowa powierzchowna |
zawroty głowy, omdlenia, ból głowy, napady przemijającego niedokrwienia mózgu, udar mózgu, ślepota, drgawki | zmiany zapalne w obrębie krążenia mózgowego, m.in. w zakresie tętnic kręgowych lub tętnic szyjnych wspólnych |
tętnica płucna | |
tętnice krezkowe, pień trzewny | |
tętnica nerkowa | |
niedomykalność aortalna, zastoinowa niewydolność krążenia | łuk aorty |
Olbrzymiokomórkowe zapalenie tętnic
Olbrzymiokomórkowe zapalenie tętnic (inaczej choroba Hortona), zwane dawniej ze względu na najczęstszą lokalizację zapaleniem tętnicy skroniowej, stanowi najczęstszą chorobę zapalną naczyń. Dominującym w obrazie klinicznym są bóle głowy (zwłaszcza zlokalizowane w okolicy skroniowo-ciemieniowej) z nadwrażliwością czaszki na dotyk, którym mogą towarzyszyć zaburzenia widzenia.
Ważne!
Przy podejrzeniu olbrzymiokomórkowego zapalenia tętnic należy pacjenta skierować na oddział chorób wewnętrznych lub oddział reumatologiczny w celu wdrożenia sterydoterapii ogólnoustrojowo.
Guzkowe zapalenie tętnic
W przebiegu guzkowego zapalenia tętnic zmiany skórne przybierają wygląd plamicy uniesionej, owrzodzeń lub guzków podskórnych wyczuwalnych szczególnie wzdłuż naczyń na podudziach i przedramionach. Dodatkowo, obecne są zaburzenia neurologiczne pod postacią zaburzeń czucia, niedowładów wiotkich, zaników mięśni oraz zniesienia odruchów.
Choroba Kawasakiego (zespół śluzówkowo-skórno-węzłowy)
Diagnostyka i leczenie choroby Kawasakiego – jako dotykającej przede wszystkim dzieci <5. r.ż. – jest domeną głównie pediatrów, a rozpoznanie tej choroby nasuwa charakterystyczny obraz kliniczny. Składają się na niego:
- truskawkowy język,
- rumień policzków,
- zapalenie spojówek,
- łuszczenie skóry w okolicach krocza,
- jednostronne powiększenie węzłów chłonnych szyjnych.
Ważne!
W przebiegu tej choroby często dochodzi do zajęcia tętnic wieńcowych i wtórnego powstawania tętniaków – dlatego rozpoznanie zespołu śluzówkowo-skórno-węzłowego nakłada konieczność wykonania echokardiografii, hospitalizacji pacjenta i leczenia za pomocą wlewu immunoglobulin.
Ziarniniakowatość z zapaleniem naczyń
Kolejna choroba z kręgu vasculitis, zwana dawniej ziarniniakiem Wegenera, manifestuje się zwykle:
- przewlekłym zapaleniem błony śluzowej nosa (czasem z nadżerkami i owrzodzeniami),
- przewlekłym zapaleniem zatok przynosowych,
- zapaleniem krtani,
- naciekami lub mnogimi guzkami w płucach.
Czasem nacieki zapalne występują też w nerkach i prowadzą do kłębuszkowego zapalenia nerek.
Eozynofilowa ziarniniakowatość z zapaleniem naczyń
Choroba zapalna naczyń, zwana dawniej jako zespół Churga i Straussa, przebiegająca z eozynofilią. Charakterystyczne są w pierwszym okresie objawy astmy oskrzelowej, nawracających nieżytów nosa z polipami. W kolejnych etapach dochodzi do powstania nacieków zapalnych również w płucach i przewodu pokarmowego. W końcowym stadium pojawia się wysypka skórna oraz mononeuropatia.
Mikroskopowe zapalenie naczyń
Mikroskopowe zapalenie naczyń przebiega zwykle pod postacią gwałtownie postępującego kłębuszkowego zapalenia nerek z nadciśnieniem i krwiomoczem, czasem współwystępującego z dusznością, kaszlem lub krwiopluciem.
Zapalenie naczyń związane z IgA
Zapalenie naczyń związane z IgA, dawniej zwane plamicą Schoenleina-Henocha, objawiająca się plamicą na kończynach dolnych i pośladkach, która może przeobrazić się zmiany martwicze. Chorobie mogą towarzyszyć również krwiomocz, ból brzucha i biegunka z domieszką krwi. Częściej występuje u dzieci.
Krioglobulinowe zapalenie naczyń
Jest to rodzaj zapalenia naczyń, które polega na wytrącaniu się krioglobulin w niskiej temperaturze i na ich odkładaniu w ścianie naczyń skóry, nerek, stawów i nerwów obwodowych. Ze względu na lokalizację zmian pacjenci prezentują plamicę w obrębie kończyn często z współtowarzyszącym kłębuszkowym zapaleniem nerek oraz neuropatię obwodową.
Wywiad
Pacjenci z zapaleniem naczyń krwionośnych prezentują pełne spektrum objawów – zarówno wysoce charakterystycznych, jak i nieswoistych.
- Kim jest pacjent? Czy uczęszcza do przedszkola lub szkoły, w której mógł mieć kontakt z osobą chorą? Czy jest starszą osobą leczoną neurologicznie i hipotensyjnie? – profil pacjenta może nakierować na właściwe rozpoznanie, ponieważ dzieci będą bardziej narażone na czynniki infekcyjne, a dorośli pacjenci obciążeni wielochorobowością – na działania niepożądane przyjmowanych leków;
- Jakie są główne dolegliwości? – ze szczególnym uwzględnieniem objawów wynikających z zajęcia naczyń w obrębie poszczególnych narządów, w tym zaburzenia funkcji nerek czy płuc;
- Od jak dawna trwają objawy? – krótki wywiad jest bardziej charakterystyczny dla zapaleń naczyń wywołanych czynnikiem infekcyjnym, zaś wywiad długi, lecz bardziej podstępny jest bardziej charakterystyczny dla tych jednostek chorobowych, które mają podłoże pierwotnie autoimmunologiczne (np. choroba Takayasu);
- Jaki był dotychczasowy przebieg choroby? – ocena, czy choroba ma charakter incydentalny, czy występują na przemian okresy zaostrzeń i remisji;
- Jakie czynniki zaostrzają przebieg choroby? – objawy mogą się nasilać przy zwiększonym wysiłku fizycznym (np. chromanie przestankowe w przebiegu choroby Takayasu), w czasie określonej pory roku;
- Jakie leki przyjmuje pacjent? – czynnikiem odpowiedzialnym za różne zapalenia naczyń bywają leki przeciwnadciśnieniowe, leki przeciwdrgawkowe i psychiatryczne, NLPZ, antybiotyki, m.in. penicyliny, fluorochinolony; przyjmuje się, że do zapalenia naczyń dochodzi w reakcji nadwrażliwości na określoną substancję, zatem najczęściej pierwsze objawy pojawią się w krótkim czasie od wdrożenia danego leku;
- Jaki charakter mają zmiany skórne? Czy zmianom skórnym towarzyszy świąd?
- Jaka jest lokalizacja zmian skórnych? – dystrybucja zmian skórnych może pomóc w diagnostyce różnicowej; przykładowo, zmiany występujące w przebiegu ziarniniakowatości z zapaleniem naczyń przybierają charakter grudek w okolicy łokciowej, a zmiany w przebiegu zapalenia naczyń związane z IgA pojawiają się głównie na kończynach dolnych.
Ocena kliniczna pacjenta
- Stan ogólny pacjenta
- Pomiar temperatury – temperatura powyżej 38 oC, zwłaszcza utrzymująca się przez kilka dni (tło infekcyjne) lub nawracająca (tło autoimmunologiczne).
- Ocena stanu świadomości, zachowania kontaktu logicznego – zaburzenia świadomości lub zachowania mogą wskazywać na zaburzenia krążenia mózgowego.
- Osłabienie, złe samopoczucie.
- Badanie internistyczne
- Ocena błon śluzowych jamy ustnej – w tym w kontekście zwraca uwagę truskawkowy język w przebiegu choroby Kawasakiego lub nadżerki w przebiegu ziarniniakowatości z zapaleniem naczyń.
- Badanie obwodowych węzłów chłonnych – szczególnie szyjnych, których powiększenie może wskazywać na chorobę Kawasakiego.
- Ocena obecności zmian osłuchowych w płucach – mogą świadczyć o zapaleniu płuc rozwijającym się m.in. w przebiegu ziarniniakowatości z zapaleniem naczyń.
- Szmery serca – szczególnie szmer niedomykalności zastawki aortalnej w chorobie Takayasu.
- Ocena tętna na tętnicach obwodowych, szczególnie na kończynach w celu wykrycia ewentualnego braku/asymetrii tętna – zmiany zlokalizowane w odgałęzieniach aorty brzusznej w przebiegu choroby Takayasu mogą skutkować chromaniem przestankowym kończyn dolnych.
- Ocena zmian skórnych – plamica, guzki, wybroczyny.
- Skrócone badanie neurologiczne ma na celu potwierdzenie lub wykluczenie groźnych dla życia powikłań – patrz: Uwaga! Czerwona flaga!
- Badanie objawów oponowych
| Sztywność karku | Przygięcie głowy do mostka |
|---|---|
Objaw Brudzińskiego górny | Przygięcie nóg w stawach biodrowych i kolanowych w trakcie zbliżania głowy do mostka |
Objaw Brudzińskiego dolny | Przygięcie nóg w stawach biodrowych i kolanowych w trakcie nacisku na spojenie łonowe |
Objaw Kerniga | W trakcie leżenia na wznak unosi się nogę pacjenta ugiętą w kolanie do 90o w stawie biodrowym, następnie próbuje się wyprostować nogę. Objaw jest dodatni, jeżeli czuć znaczny opór podczas prostowania kończyny. |
Objaw Amosa (objaw trójnogu) | Postawa pacjenta, gdy w trakcie wstawania podpiera się na dwóch wyprostowanych kończynach górnych odsuniętych w bok i do tyłu. |
Objaw Flataua górny | W trakcie pochylania głowy w kierunku mostka następuje odruchowe rozszerzenie źrenic. |
- Ocena siły mięśniowej – w przebiegu niektórych zapaleń naczyń dochodzi do zaników mięśni i w konsekwencji do obniżenia siły mięśniowej.
- Ocena zaburzeń czucia – konsekwencją zapaleń naczyń bywa niedokrwienie nerwów, ich uszkodzenie oraz neuropatie.
- Badanie odruchów (kolanowego, z mięśnia ramienno-promieniowego, z mięśnia dwugłowego ramienia, z mięśnia trójgłowego ramienia), aby stwierdzić, czy nie doszło do ich zaniku.
Ważne!
W praktyce oznacza to, że chorzy mogą uskarżać się na dolegliwości, które w pierwszej chwili mogą sugerować chorobę nowotworową, m.in:
- gorączkę o niejasnym pochodzeniu, szczególnie przedłużającą się,
- ogólne osłabienie, złe samopoczucie,
- nocne poty,
- utratę masy ciała.
UWAGA! CZERWONA FLAGA!
- Zaburzenia widzenia wraz z bólem głowy i nadwrażliwością okolicy ciemieniowo-skroniowej – należy natychmiast skierować pacjenta do szpitala z podejrzeniem olbrzymiokomórkowego zapalenie naczyń, w celu wdrożenia sterydoterapii ze względu na wysokie ryzyko trwałej utraty wzroku!
- Duszność, krwioplucie – świadczą o zaawansowanym stadium zapalenia naczyń i stanowią wskazanie do niezwłocznego skierowania do szpitala.
- Krwawienie z przewodu pokarmowego pod postacią krwi w stolcu wraz z bólem brzucha po jedzeniu – może świadczyć o zmianach zapalnych w tętnicach krezkowych i o niedokrwieniu jelit.
- Szybko narastające obrzęki wokół kostek, krwiomocz i białkomocz – mogą świadczyć o rozwijającej się niewydolności nerek – dany obraz kliniczny może stanowić powikłanie kłębuszkowego zapalenia nerek rozwijającego się w przebiegu ziarniniakowatości z zapaleniem naczyń, mikroskopowego zapalenia naczyń lub zapaleniu naczyń związanym z IgA i może świadczyć o konieczności dializoterapii.
- Szybko postępujące zmiany martwicze w obrębie skóry – wymagają wdrożenia sterydoterapii, aby zminimalizować ryzyko szerzenia niedokrwienia, martwicy i wtórnego zakażenia.
- Zły stan ogólny pacjenta z możliwymi zaburzeniami świadomości – objawy neurologiczne mogą świadczyć o niedokrwieniu mózgu i wymagają uwagi, aby zmniejszyć ryzyko trwałych deficytów poznawczych.
Postępowanie diagnostyczne
W wielu przypadkach do postawienia właściwego rozpoznania wystarcza zaledwie obraz kliniczny (np. choroba Kawasakiego). Przebieg zapaleń naczyń bywa jednak niekiedy bardzo dynamiczny, a postępowanie diagnostyczne w warunkach POZ jest ograniczone. W zleconych badaniach laboratoryjnych obserwuje się często wzrost CRP i wydłużenie OB (zwłaszcza w przypadku układowych zapaleń naczyń). Warto pamiętać o wykonaniu badania ogólnego moczu, w którym można dojrzeć pierwsze nieprawidłowości mogące świadczyć o zaburzeniach funkcji nerek.
Nierzadko jednak pacjenci wymagają dodatkowych badań obrazowych, takich jak USG Doppler tętnic czy TK głowy. Co więcej, w przypadku rozlanych zmian skórnych i niecharakterystycznego przebiegu danego zapalenia naczyń należy rozważyć hospitalizację pacjenta w celu wykonania badań serologicznych oraz biopsji skóry celem poprawnego zidentyfikowania jednostki chorobowej.
Ważne!
Pacjenta należy skierować pilnie do szpitala w przypadku podejrzenia zajęcia narządów wewnętrznych oraz w związku z powikłaniami zagrażającymi życiu pacjenta.
Zalecenia
Podstawową metodą leczenia zapaleń naczyń jest terapia glikokortykosteroidami w wysokich dawkach (prednizon w dawce 1 mg/kg/dobę). Leczenie to utrzymuje się przez 3 miesiące, następnie wskazana jest redukcja dawki przez kolejne 3-6 miesięcy. Jednak ze względu na ryzyko poważnych powikłań, w tym zgonu w przebiegu zapaleń naczyń, pacjentów należy kierować do specjalisty/ośrodków specjalizujących się w leczeniu takich chorób.
Przykładowa wizyta 1
Wywiad
4-letni pacjent zgłosił się wraz z mamą do POZ z powodu gorączki utrzymującej się od 4 dni. Z relacji mamy wynika, że dziecko jest osłabione, mocno poci się w nocy, ale od wczoraj do powyższych objawów dołączyły się również wysypka w okolicy krocza, zaczerwienienie i łzawienie oczu oraz rumień na policzkach. Do tej pory dziecko nigdy nie miało podobnych objawów. Mama neguje podawanie leków na stałe, neguje uczulenia na leki i choroby przewlekłe.
Badanie przedmiotowe
Stan ogólny średni. Pacjent w kontakcie logiczno-słownym adekwatnym do wieku. Temperatura ciała 38,4 oC. Na skórze w okolicy krocza widoczna czerwona, łuszcząca się wysypka. W okolicy policzków widoczne zmiany o charakterze rumieniowym. Oczy opuchnięte, zaczerwienione, łzawiące. Błona śluzowa jamy ustnej zaczerwieniona. Język zaczerwieniony z widocznym przerostem brodawek. Gardło żywoczerwone. Węzły chłonne szyjne powiększone prawostronnie do ok. 2 cm. Poza tym inne węzły dostępne w badaniu palpacyjnym niewyczuwalne. Osłuchowo nad polami płucnymi szmer pęcherzykowy prawidłowy. Opukowo bz. Tony serca czyste, HR 137/min, BP 95/60 mmHg. Brzuch miękki, niebolesny, bez oporów patologicznych, perystaltyka prawidłowa. Objawy otrzewnowe ujemne. Objaw Goldflama ujemny. Neurologicznie bz. Zakres ruchów biernych i czynnych stosowny do wieku.
Zalecenia i leczenie
Ze względu na podejrzenie choroby Kawasakiego, pacjent w trybie pilnym skierowany do szpitala celem dalszej diagnostyki, w tym wykonania badania echokardiograficznego, i wdrożenia stosownego leczenia. Do kontroli w poradni POZ po zakończeniu leczenia.
Przykładowa wizyta 2
Wywiad
32-letnia pacjentka zgłosiła się do POZ z powodu uczucia ogólnego osłabienia, sporadycznego bólu w klatce piersiowej, bólu mięśni. Ponadto zgłasza uczucie bolesnego skurczu mięśni łydek w trakcie czynności takich jak bieg na przystanek autobusowy, który ustępuje w spoczynku. Chora neguje uczulenia na leki i choroby przewlekłe.
Badanie przedmiotowe
W badaniu przedmiotowym różnica ciśnienia skurczowego o >25 mmHg między prawą a lewą kończyną górną. Osłuchowo szmer w polu osłuchiwania zastawki aortalnej. Dodatkowo zwracają uwagę brunatne guzy zlokalizowane na przedniej powierzchni goleni. HR 87/min, BP 163/94. Poza tym bez odchyleń w badaniu przedmiotowym.
Zalecenia i leczenie
Ze względu na podejrzenie choroby Takayasu skierowano pacjentkę na oddział internistyczny celem pogłębienia diagnostyki oraz wdrożenia adekwatnego leczenia.
Kody ICD-10
Choroby układu mięśniowo-szkieletowego i tkanki łącznej
Referencje
- Szczeklik, A., & Gajewski, P. (2024). Interna Szczeklika 2024/2025 - Mały Podręcznik. Medycyna Praktyczna.
- DermNet. (2023c, July 5). Skin signs of rheumatic disease. DermNet®. https://dermnetnz.org/topics/skin-signs-of-rheumatic-disease (ostatni dostęp: 27.01.2025)
- DermNet. (2023d, August 30). Giant cell arteritis. DermNet®. https://dermnetnz.org/topics/giant-cell-arteritis (ostatni dostęp: 27.01.2025)
- DermNet. (2023a, April 11). Cutaneous polyarteritis nodosa. DermNet®. https://dermnetnz.org/topics/cutaneous-polyarteritis-nodosa (ostatni dostęp: 27.01.2025)
- DermNet. (2023b, June 14). Kawasaki disease. DermNet®. https://dermnetnz.org/topics/kawasaki-disease (ostatni dostęp: 27.01.2025)
- DermNet. (2023b, June 13). Granulomatosis with polyangiitis. DermNet®. https://dermnetnz.org/topics/granulomatosis-with-polyangiitis (ostatni dostęp: 27.01.2025)
- DermNet. (2023b, May 23). Eosinophilic granulomatosis with polyangiitis. DermNet®. https://dermnetnz.org/topics/eosinophilic-granulomatosis-with-polyangiitis (ostatni dostęp: 27.01.2025)
- DermNet. (2023i, October 11). Cutaneous small vessel vasculitis. DermNet®. https://dermnetnz.org/topics/cutaneous-small-vessel-vasculitis (ostatni dostęp: 27.01.2025)
- DermNet. (2023d, June 13). Henoch–Schönlein purpura. DermNet®. https://dermnetnz.org/topics/henoch-schoenlein-purpura (ostatni dostęp: 27.01.2025)
- DermNet. (2023a, April 5). Cryoglobulinaemia. DermNet®. https://dermnetnz.org/topics/cryoglobulinaemia (ostatni dostęp: 27.01.2025)
- Tłustochowicz, W., & Tłustochowicz, M. (2016). Vasculitis systematica. Reumatologia/Rheumatology Supplements, 56-64. https://doi.org/10.5114/reum.2016.60000 (ostatni dostęp: 27.01.2025)
- Watts, R. A., & Scott, D. G. (2016). Vasculitis and inflammatory arthritis. Best practice & research. Clinical rheumatology, 30(5), 916–931. https://doi.org/10.1016/j.berh.2016.10.008 (ostatni dostęp: 27.01.2025)