Wyszukaj w poradnikach
Wstrząs anafilaktyczny
Krótka teoria
Reakcją anafilaktyczną, czy też anafilaksją, nazywamy ciężką reakcję nadwrażliwości, która może mieć podłoże alergiczne lub niealergiczne. Z kolei o wstrząsie anafilaktycznym mówimy, gdy mamy do czynienia ze znaczącym obniżeniem ciśnienia tętniczego krwi w przebiegu anafilaksji, co zagraża niedokrwieniem i niedotlenieniem tkanek.
Częstymi czynnikami wywołującymi reakcje anafilaktyczne są:
- pokarmy: ryby i owoce morza, orzeszki ziemne, owoce cytrusowe, białka mleka krowiego, jaja kurzego i mięsa;
- użądlenie owada błonkoskrzydłego: osy, pszczoły, szerszenia;
- leki: najczęściej antybiotyki β-laktamowe, leki zwiotczające, cytostatyki, barbiturany, opioidy, ASA, NLPZ;
- białka podawane pozajelitowo: składniki krwi i produkty krwiopochodne, hormony (np. insulina), enzymy (np. streptokinaza), surowice (np. przeciwtężcowa), preparaty alergenów stosowane w diagnostyce in vivo i w immunoterapii;
- płyny infuzyjne: dekstran, HES, mannitol;
- alergeny wziewne, lateks, radiologiczne środki cieniujące.
Przyczyną anafilaksji jest gwałtowne uwalnianie mediatorów immunologicznych z komórek tucznych i bazofilów, co prowadzi do zwiększonej przepuszczalności naczyń krwionośnych, uogólnionej wazodylatacji i hipotensji (czasem o znacznym nasileniu), skurczu mięśni gładkich w oskrzelach i przewodzie pokarmowym oraz aktywacji mediatorów stanu zapalnego, układu dopełniacza oraz zaburzenia hemostazy.

Wywiad i dolegliwości pacjenta
- Jakie pacjent ma objawy podmiotowe i przedmiotowe?
- wysiłek oddechowy (uruchomienie dodatkowych mięśni oddechowych, pozycja orthopnoe), duszność, chrypka, świsty, stridor, nieżyt nosa – różnicować z innymi chorobami płuc i oskrzeli, krtani, serca
- świąd skóry, obrzęk naczynioruchowy, pokrzywka – silnie przemawiają za anafilaksją w przypadku innych jej objawów; należy różnicować je z chorobami skóry
- nudności, wymioty, biegunka, ból brzucha – różnicować z zatruciami, nieżytem żołądkowo-jelitowymi
- skąpomocz/bezmocz, chłodna, blada, spocona skóra, hipotensja, tachykardia, zapadnięte żyły podskórne – objawy wstrząsu.
- skąpomocz/bezmocz, chłodna, blada, spocona skóra, hipotensja, tachykardia, zapadnięte żyły podskórne – objawy wstrząsu.
- Kiedy pojawiły się objawy i jak szybko narastały? – dynamika zmian jest bardzo ważna, im szybciej objawy narastają, tym większe ryzyko ciężkiej anafilaksji. Objawy anafilaksji mogą również przebiegać dwufazowo i nasilić się po 8-12 godzinach. Ponowne pojawienie się objawów anafilaksji jest bardziej prawdopodobne u pacjentów którzy wymagali wielokrotnej podaży adrenaliny oraz u pacjentów w ciężkim stanie. Wskazana jest przedłużona obserwacja pacjenta, w zależności od okoliczności klinicznych – w warunkach domowych lub szpitalnych.
- W jakiej sytuacji zaczęły się objawy?
- ustalenie ekspozycji pacjenta na czynnik wyzwalający jest bardzo ważne i może pomóc w diagnostyce, jednak nawet jeśli się to nie uda, to rozpoznanie anafilaksji można postawić na podstawie objawów klinicznych;
- droga wniknięcia alergenu do ustroju:
- dożylna – cięższe reakcje;
- dojelitowa – objawy częściej przedłużają się, pomimo właściwego leczenia.
- Czy pacjent ma alergie i jeśli tak, to na co? Czy miał kontakt z czynnikiem alergicznym przed wystąpieniem objawów? – w niektórych przypadkach kontakt z alergenem może nie być oczywisty (np. śladowe ilości orzeszków ziemnych w cieście, alergeny wziewne). Cięższe reakcje anafilaktyczne mogą występować w czasie odczulania w okresie pylenia (narażenie na antygen podawany pozajelitowo i jednocześnie występujący w środowisku).
- Czy te objawy występują pierwszy raz czy zdarzały się w przeszłości? – wystąpienie ciężkiej reakcji anafilaktycznej w przeszłości zwiększa ryzyko ponownego wystąpienia.
- Czy pacjent leczy się z powodu chorób przewlekłych? – choroby sercowo-naczyniowe, astma predysponują do cięższego przebiegu reakcji anafilaktycznej.
- Jakie leki przyjmuje pacjent? Czy w ostatnim czasie zmieniono leczenie? – informacja ta może być istotna w trakcie identyfikacji czynnika wywołującego anafilaksję. Ponadto lista leków przyjmowanych na stałe przez pacjenta pozwala ustalić choroby przewlekłe z jakimi się zmaga i zidentyfikować te zwiększające ryzyko ciężkiego przebiegu anafilaksji.
Ocena kliniczna pacjenta
Obowiązuje ogólne badanie internistyczne, jednak wywiad powinien wskazać, które układy należy zbadać ze szczególną uważnością.
Rozpoznanie opiera się na stwierdzeniu typowych objawów przedmiotowych i podmiotowych oraz rozwoju objawów w krótkim czasie (minuty/godziny) po kontakcie z czynnikiem mogącym wywołać reakcję anafilaktyczną.

- Ocena drożności dróg oddechowych – ocena ewentualnej konieczności intubacji. Pamiętaj, zbyt późno podjęta decyzja o intubacji może pogorszyć warunki procedury ze względu na narastanie obrzęku, z kolei nieudana intubacja może nasilić obrzęk dróg oddechowych ze względu na podrażnienie mechaniczne. Jeśli to możliwe, wezwij pomoc na wczesnym etapie!
- Oglądanie skóry i błon śluzowych – poszukiwanie pokrzywki alergicznej lub zaczerwienienia, obrzęku warg, języka, języczka.
- Monitorowanie pacjenta: ciśnienie tętnicze krwi, tętno, EKG, saturacja
- Przy badaniu klinicznym pacjenta możesz wykorzystać nasze kalkulatory:
UWAGA! CZERWONA FLAGA!
U każdego pacjenta we wstrząsie anafilaktycznym może dojść do zatrzymania krążenia! Konieczne jest skrupulatne monitorowanie parametrów życiowych pacjenta i – gdy jego stan nie ulega poprawie – pilna ocena anestezjologiczna w celu kwalifikacji do leczenia na OIT!
Postępowanie diagnostyczne
- Po upływie >4 tygodni od anafilaksji należy ustalić jej przyczynę – potrzeba dalszej opieki w poradni alergologicznej celem:
- oznaczenia swoistych IgE dla alergenów,
- wykonania próby prowokacyjnej – przeprowadzana bardzo ostrożnie, w gotowości do szybkiego postępowania ratunkowego.
Zalecenia
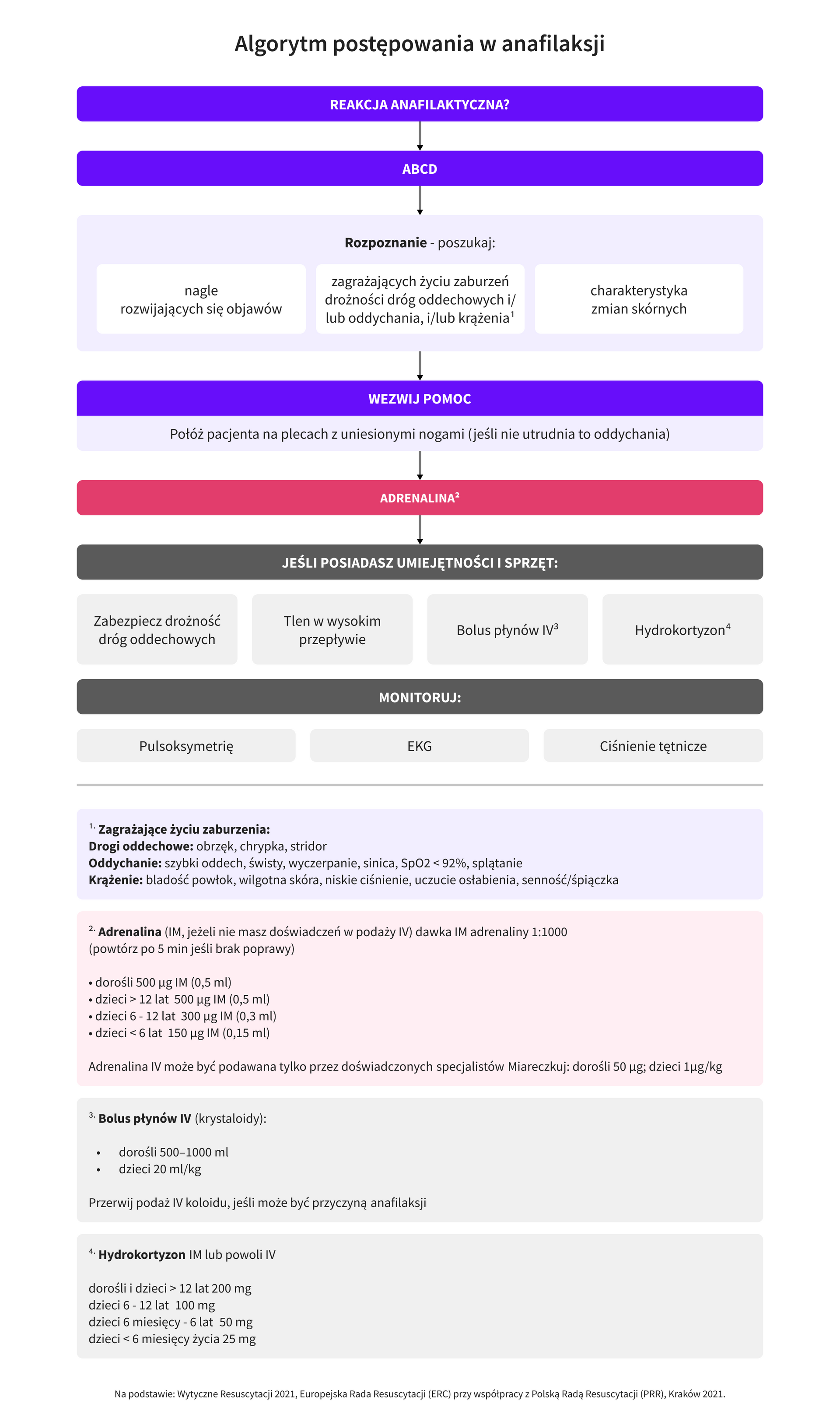
- Należy bezzwłocznie przerwać kontakt z czynnikiem, który wywołał reakcję anafilaktyczną.
- Wezwij pomoc – zajmujesz się pacjentem w stanie zagrożenia życia; pamiętaj, że opieka, jaką jesteś w stanie mu zapewnić, będzie lepsza w zespole.
- Oceń drożność dróg oddechowych, oddychanie, krążenie, przytomność (ABCD) – gdy to konieczne, udrożnij drogi oddechowe, a w przypadku zatrzymania krążenia wezwij ZRM/zespół interwencyjny i rozpocznij resuscytację krążeniowo-oddechową zgodnie z algorytmem ALS.
- Niezwłocznie podaj adrenalinę domięśniowo w przednio-boczną powierzchnię uda (nawet gdy rozpoznanie anafilaksji nie jest całkowicie pewne) w jednorazowej dawce 0,3–0,5 mg u osoby dorosłej. U dzieci podawaj adrenalinę w dawce 0,01 mg/kg (maksymalna dawka jednorazowa 0,5 mg). W przypadku używania autowstrzykiwacza dawkowanie jest zależne od masy ciała – 0,15 mg dla dzieci o masie ciała 7,5–25 kg, 0,3 mg dla dzieci o masie ciała >25 kg. W razie potrzeby iniekcje można powtarzać co 5-15 minut. Adrenalina może być dodatkowo podana w nebulizacji w razie obrzęku podgłośniowego krtani – 1 mg w 4 ml 0,9% NaCl.
- Monitoruj ciśnienie tętnicze oraz, w zależności od stanu chorego, EKG, pulsoksymetrię.
- Zapewnij dostęp dożylny.
- Nie sadzaj pacjenta i nie pionizuj go gwałtownie, szczególnie jeśli prezentuje hipotensję. Pacjenci z dusznością mogą preferować pozycje siedzącą – zapewnij im komfort. Kobiety ciężarne ułóż na lewym boku.
- W razie potrzeby stosuj tlenoterapię bierną w wysokim przepływie (6–8 l/min) przez maskę twarzową pod kontrolą SpO2: 94–98%.
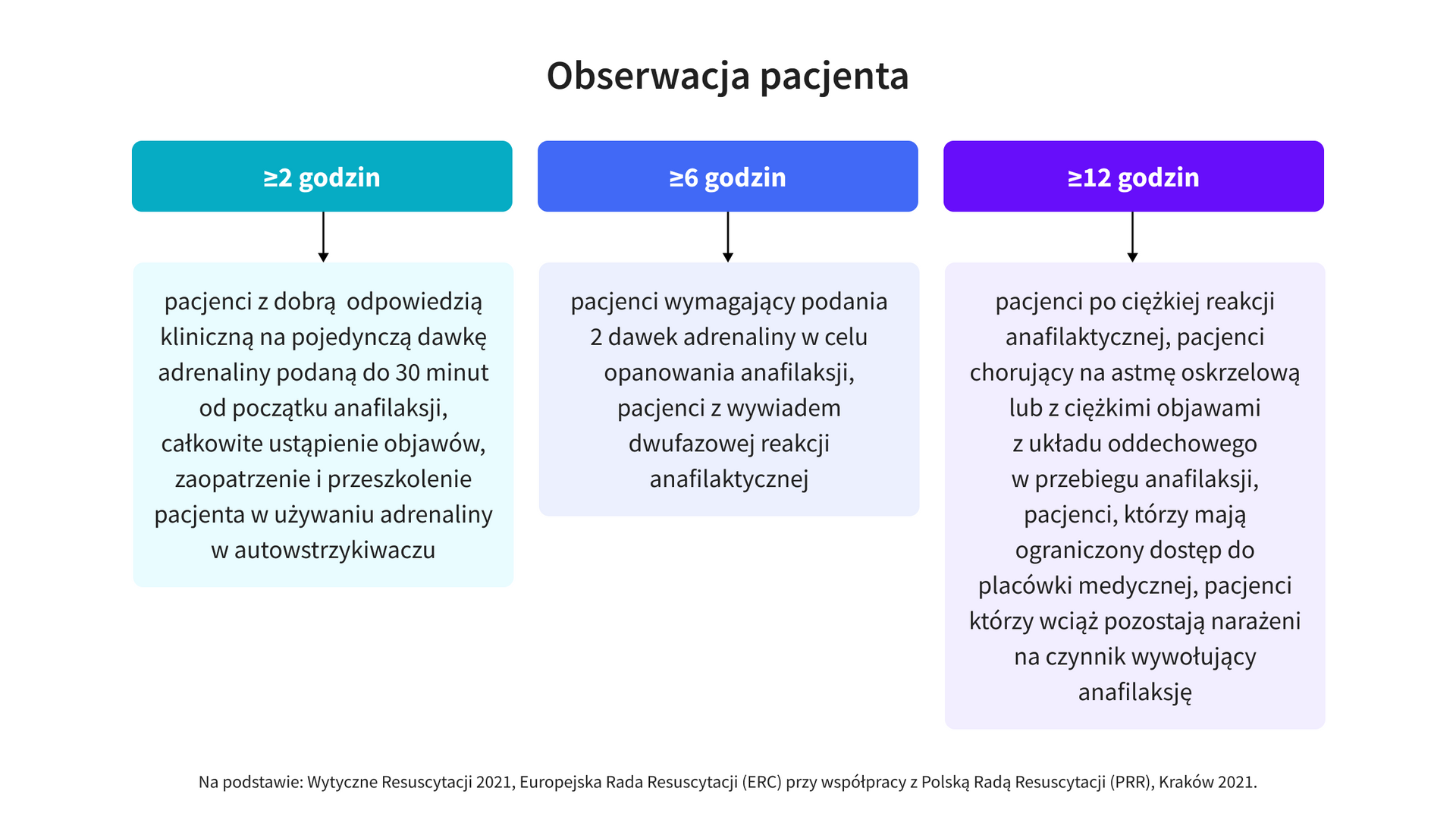
- Pacjent po ustąpieniu objawów wstrząsu anafilaktycznego powinien podlegać 2–24 godzinnej obserwacji, ponieważ istnieje ryzyko wystąpienia późnej fazy anafilaksji. Do grupy szczególnie narażonej na nawrót objawów należą pacjenci:
- kilkukrotnej podaży adrenaliny w celu opanowania anafilaksji,
- z dwufazową reakcją anafilaktyczną w wywiadzie,
- chorujący na astmę oskrzelową,
- wciąż narażeni na czynnik wywołujący anafilaksję, np. spożyty pokarm,
- z utrudnionym dostępem do placówki medycznej.
Jeśli anafilaksja została opanowana w warunkach POZ lub pacjent użył samodzielnie autowstrzykiwacza i nie został przekazany pod opiekę ZRM, pamiętaj, aby uprzedzić chorego i jego otoczenie o możliwości nawrotu anafilaksji.
LEKI STOSOWANE W LECZENIU ANAFILAKSJI
PODSTAWOWE
| Adrenalina domięśniowo – w przednio-boczną część środkowej powierzchni uda | Dorośli: 0,5 mgDzieci: 0,01 mg/kg do maksymalnej dawki 0,5 mg.Powtórna dawka po 5–15 minutach w razie potrzeby. |
|---|---|
Płynoterapia dożylna 0,9% NaCl lub krystaloid zbilansowany – u pacjentów ze znacznym spadkiem ciśnienia tętniczego krwi, niereagującym na podaż adrenaliny | Dorośli: 1000–2000 ml, początkowo 5–10 ml/kg m.c. w ciągu 5–10 minut Dzieci: początkowo 10–20 ml/kg m.c. w ciągu 5–10 min. |
DODATKOWE
| Salbutamol – w razie utrzymującego się skurczu oskrzeli | 2,5–5 mg w nebulizacji, rozcieńczone do 3 ml 0,9% NaCl lub 6–10 dawek z inhalatora pMDI |
|---|---|
Glikokortykosteroidy stosuj gdy występuje obrzęk języczka, gardła, krtani, języka, oskrzeli, przez maksymalnie 3 dni: | |
Dorośli: 1–2 mg/kg i.v./p.o. co 6 hDzieci: pierwsza dawka 1 mg/kg, maks. 50 mg | |
Dorośli: 200–400 mg i.v., następnie 100 mg i.v. co 6 h Dzieci: pierwsza dawka 5 mg/kg, maks. 200 mg | |
Dorośli: 4–8 mg i.v., dawka maksymalna 32 mg/dobę w dawkach podzielonychDzieci: 0,2–0,4 mg/kg/dobę | |
Leczenie dodatkowe izolowanego świądu skóry, pokrzywki, nasilonego obrzęku naczynioruchowego lub izolowanych objawów ze strony nosa i oczu. Preferowana doustna forma leczenia: | |
Dorośli: 20 mg p.o.Dzieci (6-11. r.ż.) – 10 mg p.o. | |
Dorośli: 2 mg i.v. lub i.m. | |
Dorośli: 200 mg i.m. | |
Przykładowa wizyta
Wywiad
Pacjentka (lat 25) zgłosiła się z powodu pokrzywki na skórze, duszności i bólu brzucha. Towarzyszy im uczucie mrowienia i drętwienia języka, świąd skóry. Objawy wystąpiły 20 minut po użądleniu przez pszczołę w prawą kończynę górną. Pacjentka zgłasza bolesność ukąszonej kończyny. Neguje nudności, wymioty i biegunkę, ból i zawroty głowy, utratę przytomności. Pacjentka zgłasza alergie pokarmowe, nie podaje uczulenia na leki, wcześniejszych reakcji anafilaktycznych. W wywiadzie bez chorób przewlekłych, bez stosowania leków na stałe. Ciążę neguje. Nie zgłasza innych dolegliwości.
Badanie przedmiotowe
Stan ogólny średni. Pacjentka z kontaktem słowno-logicznym zachowanym. Temp 36,6 oC. Skóra prawidłowo ucieplona. Widoczne bąble pokrzywkowe na skórze klatki piersiowej, kończyn górnych i twarzy. Widoczny obrzęk ust i policzków. Widoczne miejsce ukłucia na prawej kończynie górnej, okolica zaczerwieniona i obrzęknięta. Gardło blade, migdałki bez nalotów, śluzówki różowe. Chrypki nie stwierdzono. Osłuchowo obustronne rozlane świsty. Opukowo bez zmian. Częstotliwość oddechów 35/min. Saturacja 94%.Tony serca czyste, HR ok. 120/min. BP 110/60 mmHg. Brzuch miękki, niebolesny w czasie badania palpacyjnego, bez oporów patologicznych, perystaltyka żywa. Objawy otrzewnowe ujemne. Objaw Goldflama obustronnie ujemny.
Zalecenia i leczenie
Wezwano ZRM. Podano 0,5 mg adrenaliny i.m. w zewnętrzną powierzchnię uda, powtórzono dawkę po 5 minutach ze względu na brak widocznej poprawy klinicznej. Uzyskano obwodowy dostęp dożylny, podano 500 ml 0,9% NaCl. Stale monitorowano HR, BP i saturację. Chora zachowywała pozycję półsiedzącą, w której duszność była najmniejsza. Pacjentka przekazana pod opiekę ZRM.
Kody ICD-10
Wybrane choroby zakaźne i pasożytnicze
Choroby skóry i tkanki podskórnej
Urazy obejmujące liczne okolice ciała
Zewnętrzne przyczyny zachowania i zgonu
Referencje
- Gajewski, P. (2025). Interna Szczeklika 2024/2025 – mały podręcznik. Medycyna Praktyczna.
- Golden, D. B., Wang, J., Waserman, S., Akin, C., Campbell, R. L., Ellis, A. K., Greenhawt, M., Lang, D. M., Ledford, D. K., Lieberman, J., Oppenheimer, J., Shaker, M., Wallace, D., Abrams, E. M., Bernstein, J. A., Chu, D. K., Horner, C. C., Rank, M. A., Stukus, D. R., . . . Wang, J. (2024). Anaphylaxis: A 2023 practice parameter update. Annals of Allergy, Asthma, & Immunology, 132(2), 124–176. https://doi.org/10.1016/j.anai.2023.09.015
- Brumberg, E. K. H., Douma, M. J., Alibertis, K., Charlton, N. P., Goldman, M. P., Harper-Kirksey, K., Hawkins, S. C., Hoover, A. V., Kule, A., Leichtle, S., McClure, S. F., Wang, G. S., Whelchel, M., White, L., & Lavonas, E. J. (2024). 2024 American Heart Association and American Red Cross Guidelines for First aid. Circulation. https://doi.org/10.1161/cir.0000000000001281
- Gaudio, F. G., Johnson, D. E., DiLorenzo, K., Anderson, A., Musi, M., Schimelpfenig, T., Leemon, D., Blair-Smith, C., & Lemery, J. (2022). Wilderness Medical Society Clinical Practice Guidelines on Anaphylaxis. Wilderness and Environmental Medicine, 33(1), 75–91. https://doi.org/10.1016/j.wem.2021.11.009
- Europejska Rada Resuscytacji. (2021). Wytyczne resuscytacji 2021. Polska Rada Resuscytacji. Kraków.



