Wyszukaj w poradnikach
Szpiczak plazmocytowy
Krótka teoria
Szpiczak plazmocytowy to nowotwór złośliwy układu krwiotwórczego, który wywodzi się z komórek plazmatycznych i stanowi trzeci najczęstszy nowotwór hematologiczny [1,2]. Obserwuje się jego coraz częstszą rozpoznawalność na skutek zwiększającego się odsetka pacjentów geriatrycznych. W przebiegu szpiczaka plazmocytowego dochodzi do rozprzestrzeniania się plazmocytów produkujących immunoglobuliny o charakterze monoklonalnym, które odkładają się w kościach kręgosłupa, żeber, mostka, miednicy oraz czaszki uszkadzając tym samym szpik kostny [1,2].
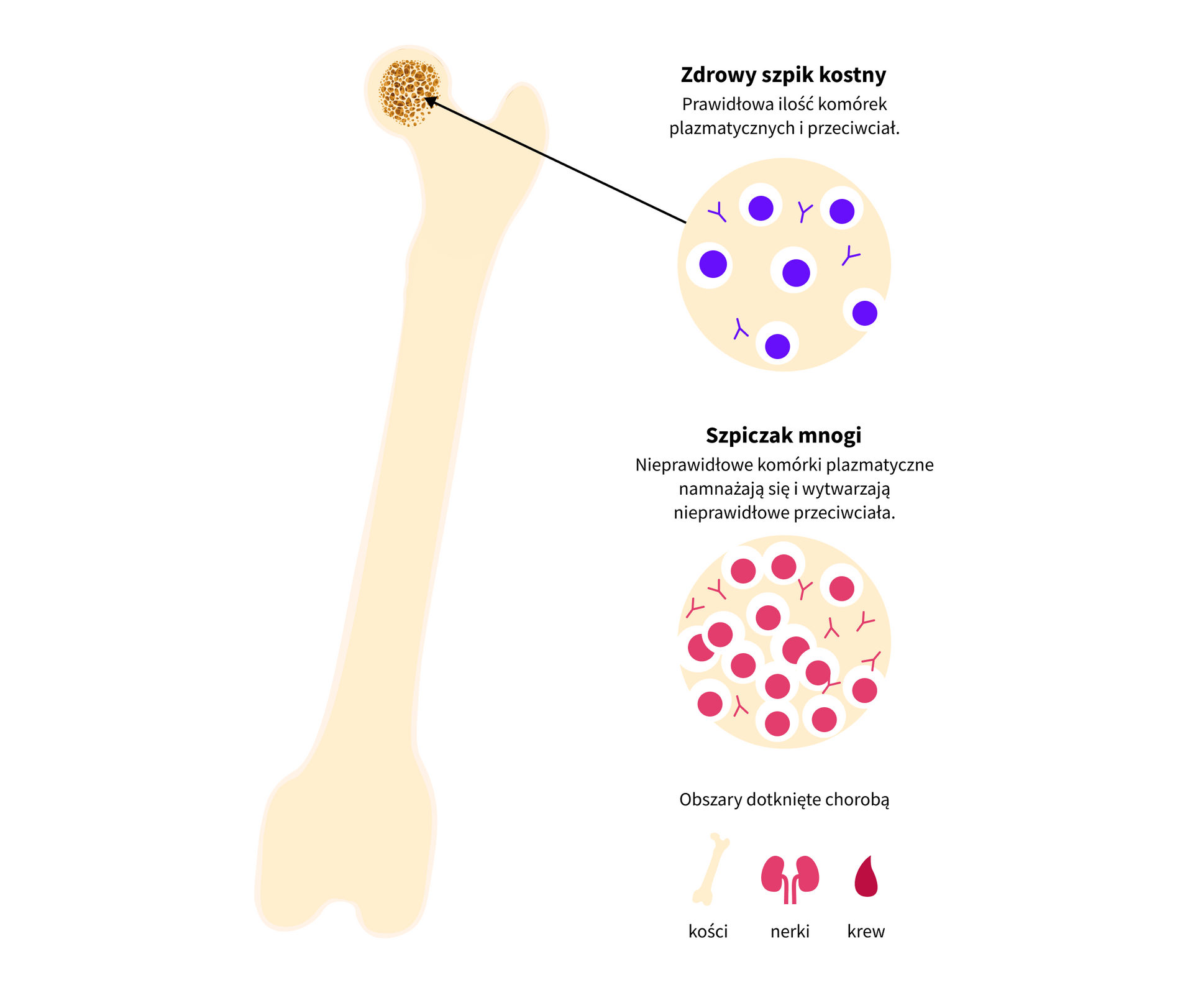
Stanem przednowotworowym szpiczaka plazmocytowego jest gammapatia monoklonalna o nieustalonym znaczeniu (ang. MGUS – monoclonal gammopathy of undetermined significance). Szacuje się, że dotyczy nawet 3-4% osób >50 roku życia i choć ryzyko ewolucji w szpiczaka wynosi zaledwie 0,5-1%/rok, to wymaga on bacznego monitorowania [1,2].
Wyróżnia się również formę pośrednią między MGUS i szpiczakiem, czyli tzw. odmianę bezobjawową szpiczaka (tzw. smoldering myeloma). Dochodzi w niej do podwyższenia stężenia białka monoklonalnego bądź odsetka plazmocytów w tkankach, a ryzyko progresji wynosi aż 10% rocznie w przeciągu 5 lat od rozpoznania [1,2]!
Wywiad
Wywiad powinien być ukierunkowany na objawy ogólne, dolegliwości składające się na akronim CRAB i na obecność powikłań wynikających z choroby nowotworowej.
| C | ang. Calcium elevation | Podwyższony poziom wapnia (hiperkalcemia) | Wapń w surowicy >0,25 mmol/l powyżej górnej granicylub>2,75 mmol/l |
|---|---|---|---|
C | ang. Calcium elevation | Podwyższony poziom wapnia (hiperkalcemia) | Wapń w surowicy >0,25 mmol/l powyżej górnej granicylub>2,75 mmol/l |
R | ang. Renal failure | Niewydolność nerek | GFR <40 ml/minlubstężenie kreatyniny w surowicy >2mg/dl |
A | ang. Anaemia | Niedokrwistość | Stężenie hemoglobiny 2g/dl < dolnej wartości referencyjnej lub<10 g/dl |
B | ang. Bone pain, fractures | Ból kości, złamania | Ogniska osteolityczne, osteoporoza ze złamaniami kompresyjnymi |
- Jakie są główne dolegliwości? – szczególną uwagę powinien zwracać ból kości, który stanowi najbardziej charakterystyczny objaw u pacjentów ze szpiczakiem plazmocytowym i dotyczy nawet 70% chorych [2];
- Czy pacjent zaobserwował objawy takie jak większe uczucie zmęczenia, nocne poty lub ubytek masy ciała? – są to objawy alarmowe, które często świadczą o rozwijającym się nowotworze (zwłaszcza hematologicznym), a zmęczenie i senność mogą stanowić objaw hiperkalcemii [1];
- Czy występują zaburzenia rytmu serca? – uczucie arytmii, może świadczyć o narastającej hiperkalcemii;
- Czy nastąpiło pogorszenie objawów niewydolności serca? – na to może mieć wpływ wiele czynników począwszy od niewydolności nerek, która zwiększa obciążenie na serce, przez niedokrwistość, aż po złogi amyloidu odkładające się w mięśniu sercowym w przebiegu szpiczaka;
- Czy występują problemy przy oddawaniu mikcji? Czy mocz się bardziej pieni? – zaburzenia funkcji nerek są powszechne, jako że immunoglobuliny odkładające się w kłębuszkach nerkowych bardzo często prowadzą do ich uszkodzenia;
- Czy pacjent ma nudności i zaparcia? – są to objawy, które dodatkowo mogą świadczyć o hiperkalcemii;
- Czy w ostatnim czasie częściej dochodziło do upadków? Czy wystąpiły złamania bez istotnego urazu? – złamania są częstym objawem szpiczaka plazmocytowego, choć mogą również świadczyć o osteoporozie;
- Czy występuje często gorączka bez jasnej przyczyny? – może świadczyć o obniżonej odporności w przebiegu choroby nowotworowej i większej podatności;
- Czy dochodzi do częstych lub nawracających infekcji – wypieranie prawidłowych plazmocytów przez nowotworowe, które wypierają prawidłową hematopoezę i nie pełnią funkcji w walce z patogenami;
- Czy pacjent ma objawy niedokrwistości? – przyspieszona akcja serca, bladość skóry i śluzówek, przewlekłe zmęczenie, podatność na zakażenia.
Ocena kliniczna pacjenta
- Stan ogólny pacjenta
- pomiar temperatury – nawracające gorączki stanowią nierzadki objaw szpiczaka plazmocytowego
- ocena stanu odżywienia,
- BMI – BMI <18 kg/m2 stanowi czynnik ryzyka osteoporozy
- ubytek masy ciała
- objawy anemizacji;
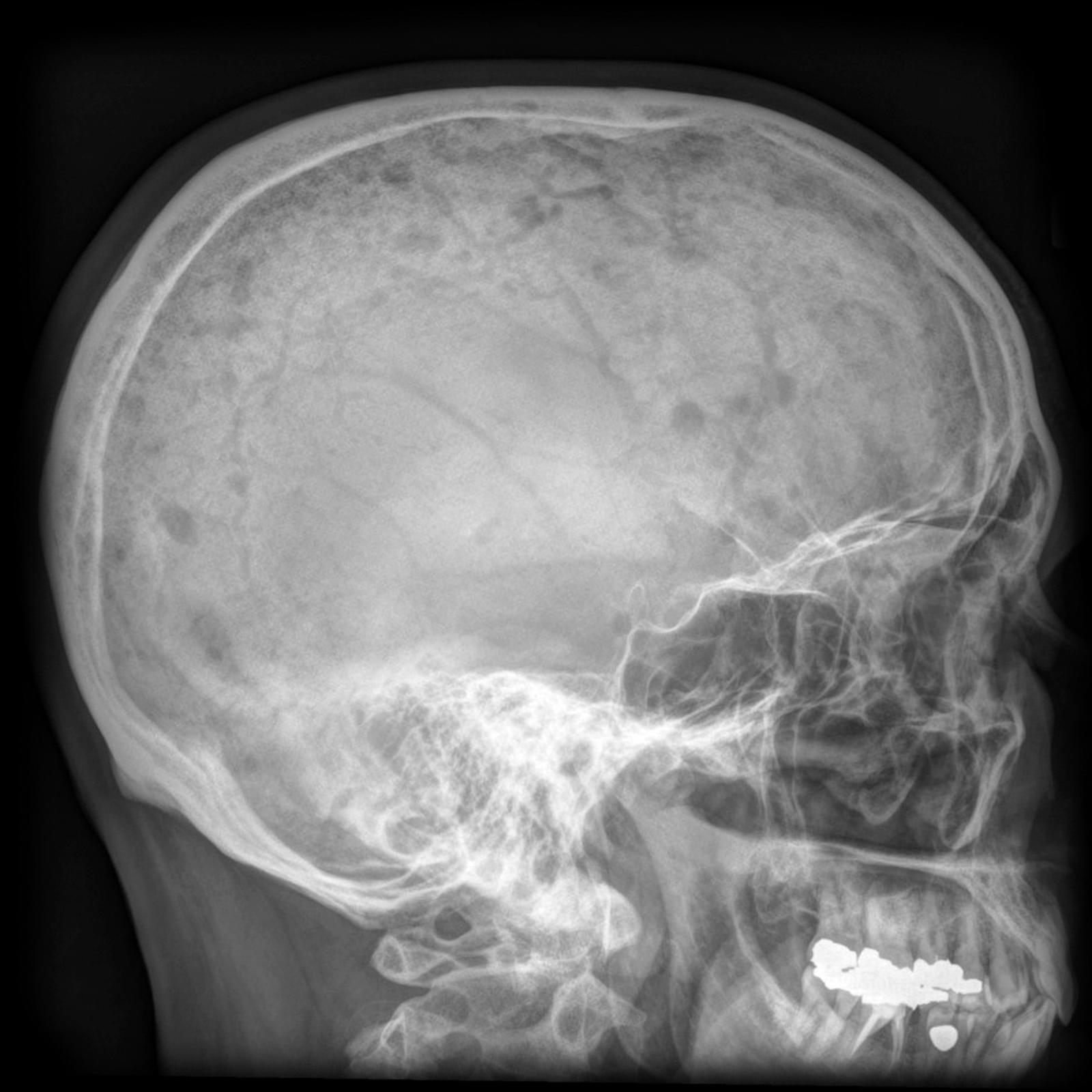
- pomiar wzrostu - należy zlecić zdjęcie RTG kręgosłupa w odcinku piersiowo-lędźwiowym w projekcji AP oraz bocznej przy ubytku > 4 cm; zdjęcia RTG kręgosłupa zawsze warto ocenić pod kątem możliwego złamania trzonów kręgów, np. przy okazji poszukiwania przyczyny bólu w odcinku lędźwiowym, co jest częstą przyczyną zgłaszania się pacjentów do lekarzy POZ;
- ryzyko upadków oraz ogólną sprawność można ocenić np. testem “wstań i idź”; wynik to czas [s], w którym pacjent wykonuje zadanie; interpretacja wyniku:
- <10 s - norma
- 14 s - duże ryzyko upadków
- 10-19 s - pacjent może samodzielnie wychodzić na zewnątrz, nie potrzebuje sprzętu pomocniczego do chodzenia, samodzielny w większości czynności dnia codziennego, wskazana pogłębiona ocena ryzyka upadków, np. testem Tinetti POMA
- 20-29 s - częściowo ograniczona sprawność funkcjonalna, wskazana bardziej szczegółowa ocena
- ≥30 s - znacznie ograniczona sprawność funkcjonalna, nie może sam wychodzić na zewnątrz, zalecany sprzęt pomocniczy do chodzenia, wymaga pomocy przy prawie każdej aktywności
- przebieg testu:
- pacjent wstaje z krzesła i pokonuje w normalnym tempie 3 metry na płaskim terenie
- na końcu dystansu obraca się, wraca i siada na krzesło
- Badanie internistyczne
- badanie obwodowych węzłów chłonnych – w przebiegu infekcji mogą ulegać powiększeniu, jednak limfadenopatia nie stanowi typowego obrazu klinicznego szpiczaka plazmocytowego
- osłuchowo może wystąpić tachykardia (jako element niedokrwistości) lub bradykardia (jako objaw hiperkalcemii)
- Skrócone badanie neurologiczne – ma na celu potwierdzenie lub wykluczenie groźnych dla życia powikłań - patrz Uwaga! Czerwona Flaga!
- ocena siły mięśniowej – w przebiegu niektórych zapaleń naczyń dochodzi do zaników mięśni i w konsekwencji do obniżenia siły mięśniowej
- ocena zaburzeń czucia – konsekwencją złamań kości może być uszkodzenie nerwów i uszkodzenie czucia.
UWAGA! Czerwona flaga!
- Narastająca duszność z towarzyszącymi zaburzeniami świadomości - świadczy o nadmiernej lepkości krwi i wymaga pilnej interwencji w warunkach szpitalnych;
- Krwawienia, wybroczyny i wylewy podskórne przy towarzyszących zaburzeniach neurologicznych mogą przemawiać za rozwijającym się zespołem rozsianego wykrzepiania wewnątrznaczyniowego (DIC) – jest to stan zagrożenia życia i wymaga pilnej interwencji lekarskiej;
- Obrzęki kończyn dolnych, oliguria, podwyższone ciśnienie tętnicze krwi i inne objawy niewydolności nerek – wymagają regularnego monitorowania czynności nerek ze względu na przesączanie się łańcuchów lekkich do cewek (białko Bence’a Jonesa);
- Ostry ból pleców (zwłaszcza w odcinku lędźwiowym) z towarzyszącymi objawami neurologicznymi, takimi jak: drętwienie, osłabienie kończyn dolnych, nietrzymanie moczu lub stolca mogą świadczyć o złamaniu patologicznym kręgów i wtórnym uciskiem na rdzeń kręgowy. Stan ten wymaga pilnej interwencji chirurgicznej lub radioterapii;
- Nasilone dolegliwości bólowe, słabo reagujące na środki przeciwbólowe – mogą świadczyć o złamaniach kości wymagających zaopatrzenia celem zapobiegnięcia uszkodzenia nerwów i upośledzenia motoryki.
Postępowanie diagnostyczne
Postępowanie diagnostyczne w kierunku szpiczaka plazmocytowego w przestrzeni gabinetu lekarza POZ jest ograniczone. Podejrzewając szpiczaka plazmocytowego warto jednak zalecić pacjentowi wykonanie:
- badań laboratoryjnych:
- morfologii z rozmazem – pozwala uwidocznić niedokrwistość, małopłytkowość i leukopenię
- OB – z reguły znacznie podwyższony, może osiągać wartości powyżej 100
- mocznik, kreatynina – celem oceny funkcji nerek
- elektrolity (sód, potas i wapń) – szczególnie istotne jest podwyższenie wapnia na skutek zwiększonego niszczenia kości
- morfologii z rozmazem – pozwala uwidocznić niedokrwistość, małopłytkowość i leukopenię
- W następnym kroku należy wykonać proteinogram, inaczej elektroforezę białek surowicy krwi (ang. SPEP – serum protein electrophoresis), który służy do diagnostyki i monitorowania progresji choroby:
- za szpiczakiem plazmocytowym przemawia wzniesienie na wykresie elektroforezy białek surowicy w obrębie frakcji gamma-globulin, określany potocznie pikiem, który oznacza wysokie stężenie białka monoklonalnego (białka M),
- na frakcję gamma-globulin składają się przeciwciała w różnych klasach, stąd wzrost na wykresie w tym miejscu, oznaczający zwiększone stężenie łańcuchów immunoglobulin, jest charakterystyczny dla tej choroby,

- Obecność takiego białka jest wskazaniem do wykonania immunofiksacji surowicy lub moczu.
- Kolejnym istotnym badaniem jest badanie ogólne moczu z osadem, w którym ocenia się białkomocz, oraz w którym (w ramach poradni specjalistycznej) poszukuje się białka Bence’a-Jonesa – białka zbudowanego z łańcuchów lekkich immunoglobulin.
- Badanie EKG – możliwe bradykardia oraz cechy charakterystyczne dla hiperkalcemii, takie jak wydłużenie odcinka PR i QRS, spłaszczenie lub odwrócenie załamka T, pojawienie się załamka J pod koniec zespołu QRS.
Ważne!
Podejrzenie szpiczaka plazmocytowego nakłada obowiązek wystawienia karty DILO i pokierowania pacjenta na szybką diagnostykę onkologiczną.
W kolejnym etapie warto zlecić badania dodatkowe, które w większości przypadków są domeną leczenia specjalistycznego:
- badania obrazowe, np. RTG, w którym mogą być charakterystyczne dla osteoporozy zmiany RTG – charakterystyczne dla osteoporozy zmiany to m.in: zmniejszona gęstość kości, ścieńczenie warstwy korowej kości długich, zanik beleczkowania poziomego; RTG służy też do obrazowania złamań w przebiegu choroby.
- na podstawie badań krwi można zlecić elektroforezę białek surowicy z immunofiksacją, co służy wykryciu białka monoklonalnego (białko M)
- w trakcie diagnostyki specjalistycznej pacjentowi należy zlecić biopsję szpiku
- do rozpoznania należy stwierdzić >10% klonalnych plazmocytów w szpiku lub potwierdzić guza plazmocytowego lub pozaszpikowego [1,3].
Zalecenia
Terapia szpiczaka plazmocytowego ulega nieustannemu rozwojowi dzięki licznym badaniom naukowym i klinicznym. Opiera się ona na kilku filarach, do których należą:
- leczenie przyczynowe – skuteczne terapie przeciwnowotworowe oparte na różnorodnych schematach wielolekowych, autologiczne przeszczepienie komórek krwiotwórczych auto-HSCT:
- pacjenci niekwalifikujący się do leczenia za pomocą autologicznego przeszczepienia komórek krwiotwórczych poddawani są intensywnej chemioterapii
- chorzy kwalifikujący się do autologicznego przeszczepienia komórek krwiotwórczych otrzymują leczenie wstępne składające się z leków mobilizujących komórki macierzyste. W kolejnym etapie otrzymują oni melfalan, który prowadzi do mieloablacji. Następnie dokonuje się auto-HSCT
- pacjentów po przeszczepieniu komórek krwiotwórczych należy bacznie obserwować i stosować leczenie podtrzymujące.
- leczenie objawowe
- w przypadku hiperkalcemii – bisfosfoniany (alendronian, ryzedronian, kwas ibandronowy, kwas zoledronowy), kalcytonina, furosemid;
- w przypadku uszkodzenia nerek – odpowiednie nawodnienie, plazmafereza;
- w przypadku niedokrwistości – w zaawansowanych przypadkach przetaczanie KKCz;
- profilaktyka zakażeń, która polega na:
- stosowaniu immunoprofilaktyki za pomocą szczepień:
- przeciwko grypie – zalecane raz na rok;
- przeciwko pneumokokom;
- przeciwko COVID-19 – schemat podstawowy + boostery;
- przeciwko WZW B – w przypadku braku uodpornienia pacjenta;
- przeciwko ospie wietrznej/półpaścowi;
- stosowaniu racjonalnej antybiotykoterapii w ramach zapobieganiu zakażeniom bakteryjnym i grzybiczym;
- stosowaniu leczenia przeciwwirusowego za pomocą acyklowiru w dawce 400 mg 2x/dziennie lub walacyklowiru 500 mg/dziennie przez cały okres terapii lekami z grupy inhibitorów proteasomu – leki te zwiększają szansę na reaktywację wirusów HSV i VZV
- substytucjowaniu IVIG w przypadku wybranych pacjentów z ciężką hipogammaglobulinemią i nawracającymi infekcjami bakteryjnymi
- pilnym zgłaszaniu się do lekarza POZ przy wystąpieniu gorączki (T > 38°C) [4,5].
- stosowaniu immunoprofilaktyki za pomocą szczepień:
- przeciwdziałanie upadkom:
- zaopatrzenie w pomoce ortopedyczne,
- korekta wad wzroku,
- rozpoznawanie i leczenie przyczyn upadków, np. zaburzeń rytmów serca, hipotonii, zawrotów głowy [1].
Ważne!
Bezobjawowy szpiczak plazmocytowy jest wskazaniem do wdrożenia obserwacji. Aktualnie zaleca się, aby przeprowadzać kontrolę:
- u pacjentów niskiego ryzyka (np. białko M <2 g/dL) co 6 - 12 miesięcy,
- u pacjentów wysokiego ryzyka (np. białko M > 2 g/dL) co 3-6 miesięcy.
W trakcie kontroli należy ocenić
- morfologię krwi, BOM, kreatyninę,
- OB, CRP,
- elektrolity (w tym wapń),
- wystąpienie nowych dolegliwości bólowych – nasuwa to podejrzenie nowych zmian osteolitycznych i wymaga zlecenia badań obrazowych.
Przykładowa wizyta
Wywiad
68-letni pacjent zgłosił się do lekarza POZ z powodu utrzymującego się od 4 miesięcy bólu kręgosłupa w odcinku lędźwiowym. Przez ten czas ból zmieniał swoje nasilenie, ale zdarzało się, że ból ten wybudzał pacjenta w nocy lub nie pozwalał mu zasnąć. Pacjent uskarżał się również na postępujące osłabienie i na niezamierzoną utratę 5 kilogramów w ciągu 3 ostatnich miesięcy. Dodatkowo w ciągu ostatniego półrocza pacjent przeszedł trzykrotnie zapalenie gardła i jedno zapalenie płuc. Neguje zaburzenia czucia, obrzęki kończyn dolnych, zaburzenia mikcji.
Badanie przedmiotowe
Pacjent w stanie ogólnym średnio dobrym, sprawiał wrażenie zmęczonego. Gardło bez nalotu, migdałki blade i niepowiększone. Węzły chłonne niepowiększone i niebolesne. Osłuchowo szmer pęcherzykowy prawidłowy z pojedynczymi trzeszczeniami u podstawy płuc. Bez zmian osłuchowych w polach osłuchiwania zastawek serca. Brzuch miękki, niebolesny palpacyjnie, wyczuwalny opór w lewym dole biodrowym, perystaltyka prawidłowa. Objawy otrzewnowe, objaw Chełmońskiego i objaw Goldflama obustronnie ujemne. HR 47/min, BP 142/85 mmHg.
Zalecenia i leczenie
Podejrzewając szpiczaka plazmocytowego zlecono badania biochemiczne, badanie RTG kręgosłupa lędźwiowego. Jednocześnie ze względu na silne podejrzenie nowotworu wystawiono kartę DILO w celu uzyskania wizyty u hematologa w krótkim terminie.
Kody ICD-10
Nowotwory
Nowotwory in situ
Choroby układu mięśniowo-szkieletowego i tkanki łącznej
Referencje
- Szczeklik, A., & Gajewski, P. (2024). Interna Szczeklika 2024/2025 - Mały Podręcznik. Medycyna Praktyczna.
- Hematoonkologia.pl. (n.d.). Szpiczak plazmocytowy. https://hematoonkologia.pl/szpiczak-plazmocytowy/choroba (ostatni dostęp: 30.01.2025)
- Rajkumar, S. V., Dimopoulos, M. A., Palumbo, A., Blade, J., Merlini, G., Mateos, M. V., Kumar, S., Hillengass, J., Kastritis, E., Richardson, P., Landgren, O., Paiva, B., Dispenzieri, A., Weiss, B., LeLeu, X., Zweegman, S., Lonial, S., Rosinol, L., Zamagni, E., Jagannath, S., … Miguel, J. F. (2014). International Myeloma Working Group updated criteria for the diagnosis of multiple myeloma. The Lancet. Oncology, 15(12), e538–e548. https://doi.org/10.1016/S1470-2045(14)70442-5
- Raje, N. S., Anaissie, E., Kumar, S. K., Lonial, S., Martin, T., Gertz, M. A., Krishnan, A., Hari, P., Ludwig, H., O'Donnell, E., Yee, A., Kaufman, J. L., Cohen, A. D., Garderet, L., Wechalekar, A. F., Terpos, E., Khatry, N., Niesvizky, R., Yi, Q., Joshua, D. E., … Munshi, N. C. (2022). Consensus guidelines and recommendations for infection prevention in multiple myeloma: a report from the International Myeloma Working Group. The Lancet. Haematology, 9(2), e143–e161. https://doi.org/10.1016/S2352-3026(21)00283-0
- Gołos, N. M. A. (2024, March 1). Monitorowanie, profilaktyka i leczenie zakażeń u pacjentów ze szpiczakiem plazmocytowym, otrzymujących terapię przeciwciałami biswoistymi. Hematoonkologia.pl. https://hematoonkologia.pl/elranatamab/id/6919-monitorowanie-profilaktyka-i-leczenie-zakazen-u-pacjentow-ze-szpiczakiem-plazmocytow (ostatni dostęp: 30.01.2025)



