Wyszukaj w publikacjach
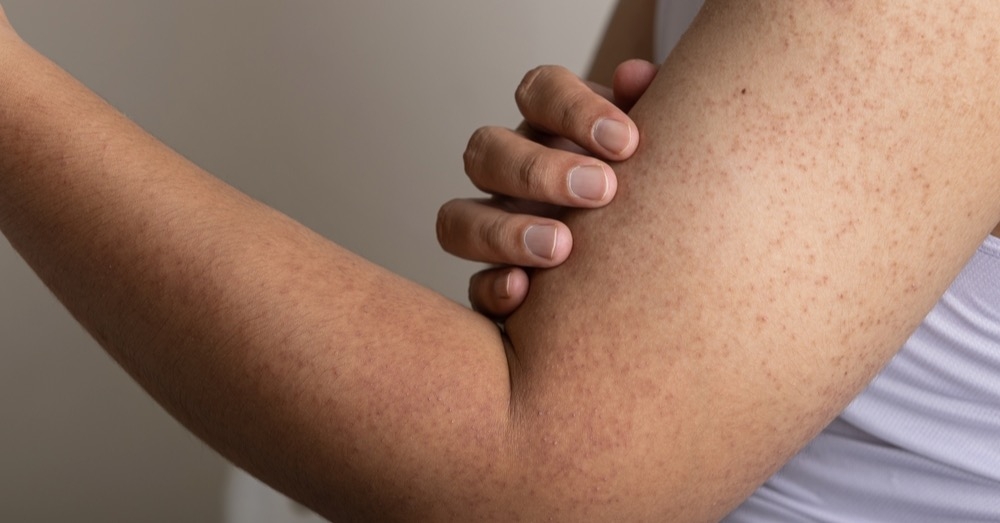
Rogowacenie okołomieszkowe (keratosis pilaris, KP) to łagodna choroba dermatologiczna, szeroko rozpowszechniona we wszystkich grupach etnicznych. Występuje z podobną częstością u kobiet i mężczyzn. Najczęściej zaczyna się we wczesnym dzieciństwie lub w okresie dojrzewania, kiedy zmiany są najbardziej nasilone. Częstość wśród nastolatków wynosi 50–80%, a wśród dorosłych około 40%.
Rogowacenie okołomieszkowe często współistnieje z atopowym zapaleniem skóry, astmą, rybią łuską zwykłą, otyłością, cukrzycą i niedożywieniem. Może także występować w skojarzeniu z zespołami takimi jak zespół Downa i zespół Noonan. Rzadkie przypadki KP mogą być indukowane przez leki, takie jak wemurafenib, stosowany m.in. w terapii czerniaka.
Jaka jest etiopatogeneza keratosis pilaris?
Podobnie jak w przypadku etiologii, patofizjologia rogowacenia okołomieszkowego nie jest jednoznacznie ustalona. Najpowszechniej akceptowana teoria zakłada nieprawidłową keratynizację nabłonka, która prowadzi do powstania czopa w ujściu mieszka włosowego. Czopy keratynowe wywołują rumień i łuszczenie wokół ujść mieszków, sprzyjając tworzeniu grudek zapalnych. W obrębie zmian często stwierdza się spiralnie zwinięte włosy.
Rogowacenie okołomieszkowe – objawy
Typowymi objawami są bezbolesne, drobne grudki oraz sucha, szorstka skóra w miejscach zmian. Grudki mogą pojawić się w dowolnym miejscu na skórze, z wyjątkiem dłoni i stóp. U większości osób lokalizują się w następujących okolicach:
- dzieci: górne części ramion, przednie powierzchnie ud, policzki;
- nastolatkowie i dorośli: górne części ramion, przednie powierzchnie ud, pośladki.
W przypadku licznych zmian mogą one obejmować również podudzia i przedramiona. Dolegliwości nasilają się w warunkach niskiej wilgotności powietrza i przesuszenia skóry. W zależności od karnacji i stopnia podrażnienia grudki mogą mieć barwę zbliżoną do koloru skóry lub być białe, czerwone, a nawet brązowoczarne.
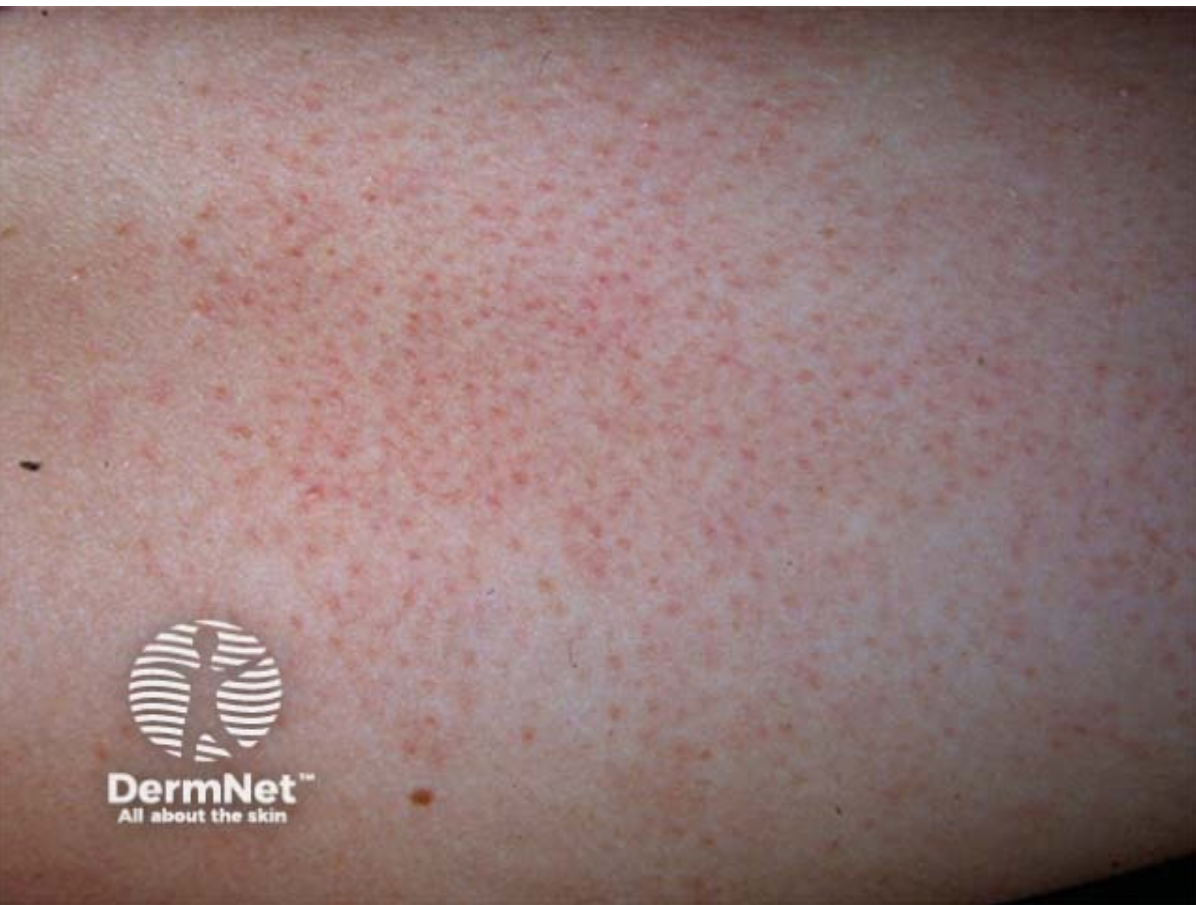
Rogowacenie okołomieszkowe – rozpoznanie
Rogowacenie okołomieszkowe rozpoznaje się na podstawie wywiadu i badania przedmiotowego. Należy także wykluczyć inne dermatozy o obrazie klinicznym zbliżonym do KP, m.in.:
- zapalenie mieszków włosowych – pęcherzyki wypełnione treścią ropną; zmiany są zazwyczaj bolesne lub swędzące;
- atopowe zapalenie skóry – zmiany skórne zwykle intensywnie swędzą; lokalizacja różni się w zależności od wieku; często obecna jest lichenifikacja;
- prosaki – małe, białe torbiele zastoinowe, niezwiązane z mieszkami włosowymi;
- trądzik pospolity – zmiany mogą przybierać postać zaskórników, grudek zapalnych i krostek; ich lokalizacja jest odmienna od KP.
Leczenie rogowacenia okołomieszkowego
Rogowacenie okołomieszkowe ma tendencję do samoistnej poprawy. Jednak zastosowanie właściwych preparatów i odpowiedniej pielęgnacji skóry może jednak przynieść korzyści kosmetyczne. Leczenie ma charakter objawowy, bowiem nie istnieje leczenie przyczynowe. Celem złagodzenia objawów należy:
- używać hipoalergicznych środków myjących;
- nie rozdrapywać grudek;
- stosować preparaty nawilżające (emolienty);
- stosować środki keratolityczne (eksfolianty), np. α-hydroksykwasy, kwas mlekowy, kwas salicylowy lub mocznik – pomagają rozluźnić i usuwać martwe komórki naskórka; zawarte w nich kwasy mogą powodować stan zapalny skóry lub pieczenie, dlatego nie zaleca się ich u małych dzieci;
- zapobiegać zaczopowaniu mieszków włosowych – zastosowanie znalazły miejscowe retinoidy (np. tretinoina, tazaroten); leczenie retinoidami jest przeciwwskazane w ciąży i w okresie karmienia piersią.
Laseroterapia jest kolejną metodą przynoszącą dobre efekty estetyczne.
Rogowacenie okołomieszkowe – praktyczne wskazówki
Rogowacenie okołomieszkowe jest schorzeniem przewlekłym, a leczenie objawowe ma charakter długoterminowy i wymaga od pacjenta cierpliwości oraz systematyczności. Po odstawieniu preparatów dolegliwości zwykle nawracają. Warto wspomnieć, że nawet przy leczeniu zmiany skórne mogą utrzymywać się przez lata. Codzienne nawyki pacjenta mają znaczenie w terapii, dlatego zalecaj:
- skracanie czasu kąpieli/prysznica do ok. 10 minut lub mniej, z użyciem wody ciepłej, lecz nie gorącej – gorąca woda oraz długi kontakt z wodą usuwają naturalne lipidy ze skóry;
- delikatną pielęgnację skóry – unikanie wysuszających mydeł, delikatne osuszanie skóry ręcznikiem po kąpieli;
- unikanie ciasnej odzieży – zapobieganie otarciom i podrażnieniom;
- używanie nawilżacza powietrza – niska wilgotność powietrza wysusza skórę.
Źródła
- Keratosis pilaris - Symptoms and causes. Diagnosis and treatment. (2024, October 23). Mayo Clinic. https://www.mayoclinic.org/diseases-conditions/keratosis-pilaris/symptoms-causes/syc-20351149 [ostatni dostęp: 03.09.2025].
- Pennycook, K. B., & McCready, T. A. (2023, June 26). Keratosis pilaris. StatPearls - NCBI Bookshelf. https://www.ncbi.nlm.nih.gov/books/NBK546708/ [ostatni dostęp: 03.09.2025].
- Keratosis pilaris: Overview. Symptoms. Causes. Treatment. https://www.aad.org/public/diseases/a-z/keratosis-pilaris-overview [ostatni dostęp: 03.09.2025].



